Тест с ответами по теме «Сестринские ошибки лекарственной помощи»
Вашему вниманию представляется Тест с ответами по теме «Сестринские ошибки лекарственной помощи» в рамках программы НМО: непрерывного медицинского образования для медицинских работников (врачи, медсестры и фармацевты).
Тест с ответами по теме «Сестринские ошибки лекарственной помощи» в рамках программы НМО: непрерывного медицинского образования для медицинского персонала высшего и среднего звена (врачи, медицинские сестры и фармацевтические работники) позволяет успешнее подготовиться к итоговой аттестации и/или понять данную тему.
1. Анальгин — частая причина анафилактического шока. Назовите международное непатентованное наименование анальгина
1) амидопирин;
2) баралгин;
3) баралгин М;
4) метамизол;+
5) парацетомол.
2. Больному назначены два препарата для закапывания в глаза. Какое минимальное время должно пройти между закапыванием первого и второго препарата?
1) 1 час;
2) 15 минут;
3) 3-5 минут;+
4) 30 минут;
5) можно закапывать сразу.
3. Важные меры, которые должна предпринять медсестра, чтобы снизить угрозу осложнений лекарственной терапии
1) спросить у пациента, какие препараты ему нельзя применять ни при каких условиях;+
2) проблема осложнений находится в компетенции врача, а не медсестры;
3) уточнить возможные противопоказания;+
4) изучить инструкцию к препарату;+
5) наблюдать за больным после введения препарата.+
4. Врач назначил внутримышечные инъекции Цефтриаксона и велел разводить его 1% раствором Лидокаина. Пациент купил в аптеке Лидокаин -Буфус 100мг/мл. Как можно использовать этот препарат?
1) Лидокаин-Буфус 100 мг/мл — это 0,1% раствор Лидокаина, он непригоден для использования в качестве растворителя;
2) Лидокаин-Буфус 100 мг/мл — это 1% раствор Лидокаина. Его можно использовать для разведения Цефртиаксона;
3) Лидокаин-Буфус 100 мг/мл — это 10% раствор Лидокаина. Его надо развести в 10 раз, чтобы получить назначенную врачом концентрацию растворителя;+
4) Лидокаин-Буфус 100 мг/мл — это 5% раствор Лидокаина, он может быть использован при разведении в 2,5 раза;
5) Лидокаин-Буфус 100 мг/мл можно использовать в качестве растворителя.
5. Врач назначил ребенку лекарство в дозе 50 капель 3 раза в день. Родители не купили пипетку и хотят использовать чайную ложку объемом 5 мл. Сколько ложек препарата следует давать ребенку на один прием?
1) 0,5 чайной ложки;+
2) 1 чайную ложку;
3) 1,5 чайные ложки;
4) 2 чайные ложки;
5) 2,5 чайные ложки.
6. Выберите правильное обращение к пациенту при его идентификации
1) Ваше фамилия «Иванов»?
2) Ваше фамилия «Иванов»? Сергей Степанович?
3) Вы Сергей Степанович?
4) Вы пациент из палаты №15?
5) Назовите, пожалуйста, вашу фамилию имя и отчество.+
7. Выберите правильно заданный вопрос к пациенту при его идентификации
1) Назовите, пожалуйста, вашу фамилию и имя/отчество;+
2) Ваше фамилия Иванов, Сергей Степанович;
3) Вы Сергей Степанович;
4) Вы пациент из палаты №15;
5) Ваша фамилия Иванов.
8. Идентификация пациента — это
1) первичное знакомство медсестры с пациентом;
2) проверка присутствия пациента в отделении;
3) просьба назвать свое имя, чтобы затем вежливо обращаться к пациенту в ходе медицинской процедуры;
4) установление личности пациента и ее соответствия медицинским документам, которое осуществляется перед любой медицинской процедурой;+
5) установление номера истории болезни пациента.
9. Как часто следует менять инфузионную систему у больного, получающего постоянную инфузионную терапию?
1) каждую смену;
2) каждые 12 часов;
3) каждые 24 часа;+
4) каждые 8 часов;
5) после того, как система опустеет.
10. Какие из перечисленных идентификационных признаков нельзя использовать при идентификации больных?
1) адрес;
2) год рождения;
3) номер палаты и номер койки;+
4) фамилию и адрес;
5) фамилию и имя отчество.
11. Какие из перечисленных идентификационных признаков нельзя использовать при идентификации пациента перед проведением медицинского вмешательства?
1) фамилию и имя/отчество;
2) адрес;
3) номер палаты и номер койки;+
4) год рождения;
5) фамилию и адрес.
12. Какой из перечисленных вопросов называют закрытым?
1) Когда у вас возникли боли?
2) От чего у вас усиливаются боли?
3) У вас болит спина?+
4) Что вам помогает от болей в спине?
5) Что у вас болит?
13. Какой из перечисленных вопросов называют открытым?
1) Боли возникают после физической нагрузки?
2) Боли облегчаются после отдыха?
3) Вам помогает анальгин?
4) У вас болит спина?
5) Что у вас болит?+
14. Какой из перечисленных вопросов является закрытым?
1) От чего у вас усиливаются боли;
2) Что у вас болит;
3) Когда у вас возникли боли;
4) Что вам помогает от болей в спине;
5) У вас болит спина.+
15. Какой из перечисленных вопросов является открытым?
1) Что у вас болит;+
2) Вам помогает анальгин;
3) Боли облегчаются после отдыха;
4) У вас болит спина;
5) Боли возникают после физической нагрузки.
16. Какой из перечисленных ниже препаратов не относится к группе препаратов, опасных при ошибочном применении?
1) 10% раствор хлорида натрия;
2) 10% хлористого калия;
3) 40% раствор глюкозы;
4) инсулин;
5) физиологический раствор.+
17. Какой из перечисленных ниже препаратов относят к группе опасных при ошибочном применении?
1) 40% раствор глюкозы;+
2) 5% раствор глюкозы;
3) гемодез;
4) реополиглюкин;
5) физиологический раствор.
18. Какой из перечисленных ниже препаратов считают особенно опасным при ошибочном применении?
1) физиологический раствор;
2) 5% раствор глюкозы;
3) 40% раствор глюкозы;+
4) реополиглюкин;
5) гемодез.
19. Какой микроорганизм является причиной псевдомембранозного колита у пациентов, принимающих макролиды?
1) дизентерийная палочка;
2) клебсиелла;
3) клостридиум дифициле;+
4) стафилококк;
5) энтеровирус.
20. Какой примерный объем капельницы понадобится, если врач хочет, чтобы она простояла всю ночь (8 часов), а скорость введения составляла 20 капель в минуту?
1) 1000 мл;
2) 2000 мл;
3) 400 мл;
4) 500 мл;+
5) 700 мл.
21. Какой примерный объем капельницы понадобится, если врач хочет чтобы она простояла сутки, а скорость введения составляла 20 капель в минуту?
1) 700 мл;
2) 2000 мл;
3) 450-500 мл;
4) 1400 -1500 мл;+
5) 400 мл.
22. Маркировка — это
1) бумажная обертка;
2) запись в истории болезни;
3) запрещающие дорожные знаки;
4) нанесение надписей (условных знаков, букв, цифр, графических знаков) на объект, с целью его дальнейшей идентификации (узнавания), указания его свойств и характеристик;+
5) указатель направления движения.
23. Маркировка инфузионной системы после ее заправки лекарственным препаратом?
1) ФИО больного;
2) ФИО больного, время и дата приготовления, лекарство и растворитель;
3) ФИО больного, время и дата приготовления, лекарство и растворитель, скорость введения;+
4) ФИО больного, лекарство и растворитель, скорость введения;
5) емкость не подписывают.
24. Опасное осложнение эритромицина
1) бессонница;
2) крапивница;
3) псевдомембранозный колит;+
4) пульмонит;
5) стоматит.
25. Основные принципы лекарственной безопасности в сестринской практике:
1) должный способ введения;+
2) контроль влияния медикаментов на состояние пациента;+
3) нужная дозировка;+
4) нужная лекарственная форма;+
5) нужное время;+
6) нужное лекарство;+
7) нужный больной;+ правильное ведение медицинской документации.
правильное ведение медицинской документации.
26. Первый уровень контроля при работе с лекарствами гласит:
1) проверяй надпись на ампуле перед тем, как набрать шприц;
2) проверяй надпись на шприце (флаконе) перед введением препарата больному;
3) проверяй надпись на шприце (флаконе) после введения препарата больному;
4) проверяй надпись на этикетке упаковки, когда берешь ее из шкафчика с лекарствами;+
5) проверяй надпись на этикетке упаковки, когда берешь ее, чтобы достать ампулу.
27. Почему 10% хлористого натрия относят к опасным при ошибочном применении?
1) внутривенное введение гипертонических растворов в больших количествах опасно для жизни;+
2) вызывает аллергические реакции;
3) может вызвать остановку сердца;
4) он оказывает раздражающее действие при попадании под кожу;
5) это гипотонический раствор, введение которых опасно для жизни.
28. Почему 10% хлористый кальций относят к препаратам, опасным при неправильном применении?
1) вызывает резкое падение артериального давления;
2) может вызвать тяжелый анафилактический шок;
3) может применяться только под наблюдением врача;
4) попадая в ткани, вызывает их некрозы;+
5) требует проверки на переносимость.
29. Почему 10% хлористого натрия относят к особо опасным при ошибочном применении?
1) внутривенное введение гипертонических растворов в больших количествах опасно для жизни;+
2) он может вызвать остановку сердца;
3) он оказывает раздражающее действие при попадании под кожу;
4) это гипотонический раствор, введение которых опасно для жизни;
5) он вызывает аллергические реакции.
30. Почему запрещено пересыпать (переливать) лекарственные препараты из емкости (упаковки) изготовителя в другую емкость (упаковку)?
1) использование «чужой емкости» запрещено, так как это нарушение санитарно-противоэпидемического режима;
2) использование «чужой емкости» может привести к ошибкам в применении препаратов;+
3) переливание и пересыпание препаратов ведет к нерациональному использованию емкостей и упаковок;
4) переливание и пересыпание препаратов опасно для здоровья медицинского персонала;
5) при переливании и пересыпании препаратов они теряют свое качество.
31. Почему не рекомендовано хранение на одной полке (в соседних ячейках «скоропомощного ящика») 10-миллилитровых ампул сернокислой магнезии и хлористого кальция?
1) это неразумная рекомендация, которая не имеет под собой основания;
2) хлористый кальций – препарат, опасный для пациента при неправильном применении. Ампулы с сернокислой магнезией и хлористым кальцием внешне похожи, совместное хранение может привести к ошибкам при их применении;+
3) у них разная температура хранения;
4) эти препараты имеют разное назначение и должны храниться в разных местах;
5) у них разные режимы хранения.
32. Почему не рекомендовано хранение на одной полке 10-миллилитровых ампул сернокислой магнезии и хлористого кальция?
1) у них разная температура хранения;
2) у них разные режимы хранения;
3) хлористый кальций — препарат, опасный для пациента при неправильном применении. Ампулы с сернокислой магнезией и хлористым кальцием внешне похожи, что может привести к ошибкам при их применении;+
4) эти препараты имеют разное назначение и должны храниться в разных местах;
5) это неразумная рекомендация, которая не имеет под собой основания.
33. Почему при идентификации пациента нельзя задавать закрытие вопросы?
1) закрытые вопросы занимают больше времени;
2) закрытые вопросы могут быть восприняты как оскорбление;
3) закрытые вопросы повышают вероятность ошибки идентификации;+
4) ответы на закрытые вопросы не дают нужной информации;
5) пациенты не любят, когда им задают закрытые вопросы.
34. Почему специалисты по лекарственной безопасности не советуют совместно хранить на одной полке флаконы гепарина и инсулина?
1) у них разная температура хранения;
2) у них разные режимы хранения;
3) флаконы с этими препаратами часто бывают внешне похожими, и это может привести к ошибкам при их применении;+
4) это неразумная рекомендация, которая не имеет под собой основания;
5) это режимные препараты, требующие хранения в разных местах.
35. Правило пяти «П» регулирует вопросы
1) взаимоотношений медсестер и врачей;
2) взаимоотношений с пациентом;
3) лекарственной безопасности;+
4) охраны труда;
5) санитарно-противоэпидемического режима.
36. Правильное суждение о профилактике лекарственных ошибок медицинской сестры
1) чем строже наказание тех, кто совершает ошибку, тем выше безопасность лекарственной помощи;
2) изучение объективных и субъективных причин лекарственных ошибок позволяет сделать вывод: чтобы ошибки не повторялись, необходим системный подход;+
3) нужно создать систему, которая будет работать надежно с учетом средней внимательности персонала и возможных искажениях восприятия;+
4) необходимо быстро выявлять виновников ошибок и строго их наказывать;
5) опытные медсестры, с большим стажем работы, которые смогли довести свои действия до автоматизма, никогда не ошибаются.
37. Правильное суждение об ошибках при проведении инсулинотерапии
1) лекарственные ошибки при введении инсулина не представляют серьезных проблем для здоровья пациентов;+
2) инсулин относят к числу препаратов, при введении которых могут совершаться опасные для пациента ошибки;+
3) жесткий контроль гликемии, стремление держать ее уровень на нормальных цифрах часто ведет к развитию гипогликемии;
4) помимо инсулина, лекарственные ошибки опасные для пациента часто регистрируются при введении катехоламинов, вазопрессоров, препаратов, влияющих на свертываемость крови, седативных средств;+
5) инсулин требует точной дозировки и мониторинга гликемии; даже небольшие нарушения его введения способны причинить существенный вред здоровью пациента.+
38. Препарат, с которого начинают лечение анафилактического шока
1) адреналин;+
2) димедрол;
3) пипольфен;
4) преднизолон;
5) эуфиллин.
39. Препараты, ошибки с которыми особо опасны для жизни и здоровья пациентов
1) прямые антикоагулянты;+
2) морфин;+
3) инсулин;+
4) витамины;
5) антибиотики.
40. При введении этих препаратов могут совершаться опасные для жизни и здоровья пациента ошибки
1) витамины;
2) препараты, влияющие на свертываемость крови;+
3) вазопрессоры (адреналин, норадреналин и др.);+
4) инсулин;+
5) седативные препараты.+
41. Примеры ошибки выбора пути введения лекарственного средства
1) закапывание в глаза новорожденному нестерильных капель;
2) проглатывание таблетки для сублингвального применения;+
3) подключение подачи кислорода в подключичный катетер;+
4) введение энтеральных растворов вместо назогастрального зонда в подключичный катетер;+
5) неправильный расчет дозы химиопрепарата.
42. Принципиальный подход в профилактике ошибок лекарственной терапии основан на
1) правильном ведении документации;
2) правильном подборе руководящих кадров;
3) создании безопасной системы;+
4) на индивидуальной работе с тем, кто совершил ошибку;
5) тщательном поиске и наказании конкретного виновника ошибки.
43. Причины ошибок лекарственной терапии на этапе передачи информации
1) недопонимание, возникшее, когда врач отдает устные распоряжения;+
2) ошибки при переписывании назначений в процедурную тетрадь;+
3) ошибки, связанные с похожим написанием разных лекарственных веществ;+
4) недопонимание, вызванное неразборчивым почерком врача;+
5) сбои в программе компьютера.
44. Рекомендация принять таблетку натощак означает, что пациент должен принять ее
1) когда испытывает голод;
2) на пустой желудок, т.е. за несколько минут до любого приема пищи;
3) утром, после того как выпьет немного жидкости, но до завтрака;
4) перед завтраком;
5) утром, до того как пациент что-либо съест или выпьет.+
45. Системные причины лекарственных ошибок
1) несовершенство организационных процедур фармакологического процесса;+
2) неопределенность в названиях лекарств или их маркировке, инструкциях по применению, медицинских сокращениях или написании;+
3) у ошибок нет системных причин, виноваты конкретные медсестры, которых необходимо наказывать;
4) перегруженность и низкая квалификация медицинских сестер;+
5) несовершенная коммуникация.+
46. Системные причины ошибок, связанных с Лидокаином
1) внешняя схожесть упаковок и ампул с Лидокаином разных концентраций;+
2) безответственность медсестры;
3) широко распространенная «офф-лейбл» практика использования Лидокаина в качестве растворителя для антибиотиков;+
4) безграмотность медсестры, делающей инъекцию;
5) трудности в перерасчетах концентраций растворов.+
47. Системные причины ошибок дозирования инсулина
1) для введения инсулина могут использоваться шприцы с различными шкалами;+
2) инсулиновые шприцы имеют нечеткую шкалу;
3) плохая маркировка флаконов с инсулином;
4) инсулин выпускается в форме различных препаратов, с разным содержанием активного вещества в единице объема и с различной продолжительностью действия;+
5) при использовании инфузоматов, регулирующих скорость введения лекарственных средств, могут допускаться ошибки при настройке скорости.+
48. С какой скоростью следует производить внутривенную капельную инфузию, если врач хочет ввести 100 мл жидкости за 1 час?
1) 100 капель в минуту;
2) 20 капель в минуту;
3) 200 капель в минуту;
4) 30-35 капель в минуту;+
5) 50 капель в минуту.
49. С какой скоростью следует производить внутривенную капельную инфузию, если врач хочет ввести 200 мл жидкости за 1 час?
1) 10 мл, или 200 капель в минуту;
2) 1мл, или 20 капель в минуту;
3) 2 мл, или 40 капель в минуту;
4) 3,3 мл, или 60-70 капель в минуту;+
5) 5 мл, или 100 капель в минуту.
50. С какой скоростью следует производить внутривенную капельную инфузию, если врач хочет ввести 300 мл жидкости за 1 час?
1) 1 мл, или 20 капель в минуту;
2) 10 мл, или 200 капель в минуту;
3) 2 мл, или 40 капель в минуту;
4) 5 мл, 100 капель в минуту;+
5) струйно.
51. С какой скоростью следует производить внутривенную капельную инфузию, если врач хочет ввести 600 мл жидкости за 1 час?
1) 50 капель в минуту;
2) 100 капель в минуту;
3) 10 мл в мин, 200 капель в минуту;+
4) 20 капель в минуту;
5) 30-35 капель в минуту.
52. С какой скоростью следует производить внутривенную капельную инфузию, если врач хочет ввести 60 мл жидкости за 1 час?
1) 50 капель в минуту;
2) 30-35 капель в минуту;
3) 200 капель в минуту;
4) 1 мл в мин, 20 капель в минуту;+
5) 100 капель в минуту.
53. Сколько времени может пройти от момента приготовления лекарственного раствора до его введения пациенту?
1) не более 10 минут;
2) не более 3 часов;
3) не более 30 минут;+
4) не более суток;
5) раствор должен быть введен в течение рабочей смены.
54. Сколько идентификационных признаков используют при идентификации пациента?
1) 1;
2) 2;+
3) 3;
4) 4;
5) 5.
55. Сколько капель содержится в 1 мл водного раствора?
1) 10;
2) 20;+
3) 25;
4) 30;
5) 50.
56. Сколько капель содержится в 10 мл водного раствора?
1) 100;
2) 1000;
3) 200;+
4) 300;
5) 500.
57. Сколько капель содержится в 100 мл водного раствора?
1) 1000;
2) 10000;
3) 2000;+
4) 20000;
5) 500.
58. Сколько мл водного раствора содержится в 100 каплях этого раствора?
1) 100мл;
2) 10мл;
3) 1мл;
4) 50мл;
5) 5мл.+
59. Сколько мл водного раствора содержится в 200 каплях этого раствора?
1) 50 мл;
2) 1 мл;
3) 5 мл;
4) 100 мл;
5) 10 мл.+
60. Сколько мл водного раствора содержится в 40 каплях этого раствора?
1) 100 мл;
2) 2 мл;+
3) 50 мл;
4) 1 мл;
5) 5 мл.
61. Сколько мл водного раствора содержится в 60 каплях этого раствора?
1) 3 мл;+
2) 1 мл;
3) 100 мл;
4) 10 мл;
5) 50 мл.
62. Сколько уровней контроля осуществляет медсестра процедурного кабинета при работе с лекарствами?
1) 1;
2) 2;
3) 3;
4) 4;+
5) 5.
63. У пациентки аллергия на Анальгин. Какой из перечисленных ниже анальгетиков можно назначить этой пациентке, не опасаясь аллергической реакции?
1) парацетамол;+
2) метамизол натрия;
3) баралгин (содержит метамизол и спазмолитик);
4) баралгин М (чистый метамизол);
5) пенталгин, содержащий парацетамол, коффеин и спазмолитик;+
6) пенталгин, содержащий метамизол натрия, коффеин и спазмолитик.
64. У пациентки была аллергическая реакция на анальгин. Какой из перечисленных ниже анальгетиков можно назначить этой пациентке, не опасаясь аллергической реакции?
1) баралгин (содержит метамизол и спазмолитик);
2) баралгин М (чистый метамизол);
3) метамизол;
4) парацетомол;+
5) пенталгин с метамизолом натрия.
65. Формула перевода капель водного раствора в мл?
1) число капель:10;
2) число капель:20;+
3) число капель:25;
4) число капель:30;
5) число капель:50.
66. Цена деления в шприце – это
1) объем шприца;
2) объем жидкости, набираемый в шприц, когда поршень шприца сдвигают на 1 маленькое деление;+
3) объем жидкости, набираемый в шприц, когда поршень шприца сдвигают на 5 маленьких делений;
4) стоимость шприца;
5) объем жидкости, набираемой в шприц, при сдвигании поршня на большое деление, состоящее из 10 маленьких.
67. Цена деления инсулинового шприца для набора инсулина, содержащего 100 ед. в 1 мл
1) 10 мл;
2) 0, 001 мл;
3) 1 мл;
4) 0,1 мл;
5) 0, 01 мл — содержит 1 ед. инсулина.+
68. Частые причины лекарственных ошибок, требующие системных мер по их устранению
1) совместное хранение лекарств, опасных при неправильном применении;++
2) небрежное ведение листов назначений, например, в листе назначения легко перепутать мг и мл;++
3) системных мер снижения риска ошибок не существует, необходимо работать индивидуально с каждым конкретным виновником, совершившем ошибку;
4) невнимание к сбору аллергоанамнеза;
5) ошибки при устной передаче информации.
69. Четвертый уровень контроля при работе с лекарствами гласит:
1) проверяй надпись на ампуле перед тем, как набрать шприц;
2) проверяй надпись на шприце (флаконе) перед введением препарата больному;+
3) проверяй надпись на шприце (флаконе) после введения препарата больному;
4) проверяй надпись на этикетке упаковки, когда берешь ее из шкафчика с лекарствами;
5) проверяй надпись на этикетке упаковки, когда берешь ее, чтобы достать ампулу.
Специальности для предварительного и итогового тестирования:
Общая практика, Операционное дело, Организация сестринского дела, Организация здравоохранения и общественное здоровье, Сестринское дело, Скорая и неотложная помощь, Стоматология, Управление сестринской деятельностью.
Если Вы уважаете наш труд и разделяете наши ценности (помощь медицинским работникам), если Вам хочется внести свой вклад в развитие нашего проекта, поддерживайте нас донатами, вносите свой посильный вклад в общее дело пожертвованиями и финансовой помощью. Чем больше у нас будет ресурсов, тем больше мы сделаем вместе для медицинских работников (Ваших коллег).
Уважаемые пользователи!
Каждый тест проходится вручную.
Это колоссальный труд авторов.
В это непростое время мы делаем все, чтобы сохранить Ваше время. Если хотите сказать Спасибо, то можете просто отправить ДОНАТ с любого Банка, КРОМЕ Сбера. Если у Вас только один Сбер, напишите автору, он подскажет как отправить ДОНАТ.
Спасибо, что Вы с нами!

Некоторые технические проблемы инсулинотерапии и пути их решения
Как цитировать:
Никонова Т.В. Некоторые технические проблемы инсулинотерапии и пути их решения. Проблемы эндокринологии.
2012;58(6):60‑64.
Nikonova TV. Certain technical problems of insulin therapy and approaches to their solution. Problemy Endokrinologii. 2012;58(6):60‑64. (In Russ.)

В первые годы инсулинотерапии приходилось сталкиваться с многочисленными техническими трудностями. Дж. Маклеод (сотрудники которого Ф. Бантинг и Ч. Бест в 1921 г. получили инсулин) писал в своей книге «Инсулин и его применение в лечении диабета»: «Чтобы больной мог доверить самому себе свою собственную жизнь, ему нужно отлично овладеть определением дозы и введением инсулина». Это утверждение верно и сегодня, так как единственным методом лечения сахарного диабета 1-го типа (СД1) остается подкожное введение инсулина. Важным является правильное использование и инсулина, и современных средств его введения, к которым относятся шприцы, шприц-ручки и инсулиновые помпы.
Инсулин, как и любой другой лекарственный препарат, имеет ограниченную длительность хранения. На каждом флаконе или картридже указывается срок его годности. Запас инсулина должен храниться в холодильнике при температуре 2—8 °С, используемый препарат должен иметь комнатную температуру. Известно, что инсулин снижает свою активность под действием прямого солнечного света, поэтому после инъекции следует убирать флакон или шприц-ручку в упаковку. Инсулиновые шприцы по-прежнему являются альтернативой шприц-ручкам и позволяют вводить инсулин с высокой степенью дозирования. Особое внимание следует обращать на соответствие инсулина и используемого инсулинового шприца. До сих пор встречаются шприцы для инсулина с концентрацией 40 ЕД/мл, при этом в мире в настоящее время в основном выпускаются инсулины с концентрацией 100 ЕД/мл. Использование шприцев U-40 при наборе инсулина с концентрацией U-100 может приводить к значительным ошибкам в дозировании и тяжелым гипогликемиям. Шприцы желательно использовать один раз.
Первая шприц-ручка (полуавтоматический дозатор инсулина) появилась в 1985 г. Исходно шприц-ручки были разработаны для больных с нарушением зрения, которые не могли самостоятельно набрать инсулин в шприц. В дальнейшем их стали использовать все больные СД, так как они создают для больного определенные удобства, особенно при современных режимах интенсифицированной инсулинотерапии, когда приходится делать инъекции многократно в течение дня. Однако обращение со шприц-ручками в определенном смысле несколько сложнее, так что больные должны тщательно изучить инструкцию по использованию и строго ее придерживаться. Один из недостатков шприц-ручек состоит в том, что, когда в картридже остается небольшое количество инсулина (меньше нужной дозы), многие больные выбрасывают такой картридж и вместе с ним инсулин. Желательно, чтобы шприц-ручки имели шаг набора дозы не больше 1 ЕД, а для детей — даже 0,5 ЕД. Иглы для шприц-ручек должны использоваться только один раз. Чтобы сделать введение инсулина практически безболезненным, острие иглы подвергается специальной заточке и смазке с использованием новейших технологий. При многократном использовании игла затупляется, что может приводить к излишней травматизации подкожной клетчатки и развитию липогипертрофий. Часто больные продолжают вводить инсулин в эти уплотнения, так как инъекции инсулина в них менее болезненны. Однако всасывание инсулина из липодистрофических уплотнений неравномерное, что может ухудшить эффект. В настоящее время шприц-ручки выпускаются практически всеми зарубежными производителями инсулинов, а также производителями медицинского оборудования.
Шприц-ручка Лантус SoloSTAR была представлена в 2007 г., с ее помощью можно одновременно вводить до 80 ЕД инсулина в отличие от других шприц-ручек, которые позволяют ввести не более 60 ЕД. Шприц-ручка предварительно заполнена инсулином и утилизируется, когда кончается инсулин. Таким образом, отпадает необходимость менять картриджи инсулина, что существенно облегчает пользование такой шприц-ручкой. Шприц-ручка SoloSTAR имеет шаг набора в 1 ЕД. и возможность хода вперед/назад, т.е. обладает всеми свойствами современного средства введения инсулина.
Важным практическим аспектом инсулинотерапии с использованием шприц-ручек является усилие, которое необходимо применить для инъекции. В исследовании T. van der Burg и соавт., 2011 [1] сравнивались усилия, необходимые для введения инсулина с помощью шприц-ручки SoloSTAR (SoloSTAR; «Sanofi-Аventis») и других одноразовых шприц-ручек при различной скорости инъекции, рассчитываемой по объему выводимого инсулина. Исследовано 4 разных типа шприц-ручек: SoloSTAR с инсулином гларгин (серийный номер 40U286), FlexPen с инсулином детемир (серийный номер VH70215), NGFP с инсулином детемир (серийный номер VH70007) и KwikPen с инсулином лизпро (серийный номер A477063). Протестировано по 20 шприц-ручек каждого типа при двух скоростях введения инсулина (6 и 10 ЕД/с). Все тесты проводились с иглами, рекомендованными производителями, с одинаковым внешним диаметром 0,25 мм: BD Micro-Fine 0,25 мм (31 G) × 5 мм для SoloSTAR и KwikPen; NovoFine 0,25 мм (31 G) × 6 мм для FlexPen и NGFP. Тестирование проводилось с использованием тензометра («Zwick GmbH & Co. KG», Ульм, Германия) и датчика усилия (KAF-TC, Zwick GmbH & Co. KG, Ульм, Германия; номинальная нагрузка 200 Ньютон – Н) при стандартных атмосферных условиях. Предварительно было показано, что усилие, необходимое для инъекции инсулина, зависит в основном от следующих факторов: трения между движущимися частями механизма, трения между клапаном и стеклянной частью картриджа, трения жидкости (инсулина) и давления тканей. Поскольку давление тканей трудно измерить и воспроизвести в эксперименте с высокой степенью постоянства, во всех тестах инсулин из шприц-ручек выводился в стакан.
Из 4 одноразовых инсулиновых шприц-ручек для SoloSTAR понадобилось самое меньшее усилие независимо от вводимой дозы. При введении большей дозы у всех 4 ручек требовалось большее усилие, однако у SoloSTAR оно было существенно меньше, чем у других шприц-ручек. Эта разница наблюдалась как в отношении среднего, так и максимального усилия. Результаты этого исследования соответствуют опубликованным ранее данным лабораторных исследований, по которым SoloSTAR требовала меньшего усилия для инъекций, чем FlexPen [2]. Вместе с тем результаты исследований J. Rissler и соавт. [3] и T. Asakura и соавт. [4] указывают на меньшее усилие для инъекций у NGFP, чем у SoloSTAR. Несовпадение данных объясняется тем, что в упомянутых исследованиях ориентировались на линейную скорость (в мм/с) без учета объемной скорости (ЕД/с). В связи с различиями механизмов шприц-ручек, объем инсулина, высвобождаемый в секунду, у SoloSTAR на 27,5% больше, чем у FlexPen и NGFP.
В наблюдательном обзорном клиническом исследовании J. Сarter и соавт., 2008 [5] была показана высокая удовлетворенность пациентов шприц-ручками SoloSTAR. В данном исследовании подавляющее число участников отметили легкость обучения использованию и простоту применения. Установлено положительное воздействие на различные психологические аспекты пациентов, в том числе преодоление нежелания использовать инсулин и повышение уверенности в способности управлять своим диабетом даже для пациентов с нарушениями подвижности кистей рук.
В исследовании T. Haak и соавт. [6], в котором нарушения кистевой моторики имелись у 16 пациентов и у 19% пациентов были нарушения зрения, большинство участников сочли SoloSTAR удобнее для инъекций 40 ЕД инсулина по сравнению с FlexPen. Результаты этого исследования могут быть связаны с меньшим усилием, необходимым для инъекций [2]. Следует отметить, что это исследование проводилось в лабораторных условиях, при этом инсулин выводился в стакан, а не в ткань. Поэтому ощущения пациентами усилия в повседневной практике могут отличаться от экспериментальных результатов.
На действие инсулина после подкожной инъекции влияет много факторов, в том числе выбор места инъекции [7, 8], скорость всасывания из подкожной клетчатки [9], тип инсулина, условия окружающей среды. Инъекции должны всегда осуществляться в подкожно-жировую клетчатку, а не внутрикожно или внутримышечно. Попадание инсулина в мышечный слой может привести к непредсказуемым колебаниям гликемии. Для того чтобы избежать внутримышечной инъекции, используются короткие инсулиновые иглы — длиной 4, 5, 6 мм. У взрослых пациентов инъекции с помощью коротких игл не требуют формирования кожной складки; они должны выполняться под прямым углом к поверхности кожи. Для инъекций инсулина используется несколько областей: передняя поверхность живота, бедер, наружная поверхность плеч, ягодицы. Быстрее всего инсулин всасывается из области живота, инсулин короткого действия перед приемом пищи рекомендуется вводить именно в эту область, пролонгированный инсулин можно вводить в бедра или ягодицы.
Важное значение имеет точность дозирования инсулина [10]. В открытом рандомизированном исследовании N. Hermann [11] определялась точность дозирования инсулина с использованием шприц-ручек SoloSTAR с инсулинами гларгин (Лантус) и глулизин (Апидра). Шесть различных доз инсулина (10, 40 и 80 ЕД гларгина и 5, 15 и 30 ЕД глулизина) вводили в губку. Шприц-ручки взвешивали до и после выведения тестируемой дозы. Точность дозирования подсчитывалась согласно рекомендациям международной организации по стандартизации (ISO). Средние стандартные отклонения доз гларгина оставляли 0,24, 0,36 и 0,62 ЕД. для 10, 40 и 80 ЕД соответственно. Средние стандартные отклонения доз глулизина — 0,20, 0,29 и 0,34 ЕД для 5, 15 и 30 ЕД соответственно. Таким образом, исследование показало большую точность дозирования инсулинов в шприц-ручках SoloSTAR в соответствие со стандартами ISO. Высокая точность дозирования инсулина способствует улучшению гликемического контроля.
В отличие от других шприц-ручки SoloSTAR для базального и болюсного инсулинов имеют разный цвет, что позволяет больным легче различать эти инсулины, даже в случае плохого зрения. В исследовании F. Austin [12] было продемонстрировано, что цвета шприц-ручек SoloSTAR легко различить при тусклом свете; даже люди с нарушенным цветовосприятием четко видят отличия. Возможность дифференцировать инсулиновые шприц-ручки сводит к минимуму риск введения «не того» инсулина и соответственно уменьшает риск возникновения побочных эффектов лечения. Шприц-ручки SoloSTAR — единственные шприц-ручки, имеющие различный цвет корпуса, кнопки инъекции и селектора дозы для разных инсулинов.
Компанией «Sanofi» были выпущены также человеческие инсулины Инсуман Рапид и Инсуман Базал в одноразовых шприц-ручках SoloSTAR, которые имеют шаг набора в 1 ЕД, максимальную единовременную дозу инсулина до 80 ЕД, при этом дозу легко установить и адаптировать, хорошо слышны щелчки при наборе, легко подтвердить введение полной дозы (селектор возвращается к «0»), легко дифференцировать шприц-ручки, так как они имеют разные цвета для Инсумана Рапид и Инсумана Базал. В случаях назначения инсулина НПХ или фиксированных инсулиновых смесей, содержащих инсулин НПХ, к факторам, влияющим на действие инсулина, прибавляется еще один — степень гомогенности кристаллической суспензии. Все используемые в настоящее время НПХ-картриджи требуют проведения перед инъекцией тщательного перемешивания кристаллической суспензии, поскольку без надлежащей гомогенизации препарата может наблюдаться значительная вариабельность вводимой дозы. Точное дозирование инсулина НПХ достигается при как минимум 10-кратном переворачивании картриджа или «прокатывании» его в течение определенного времени между ладонями. Во избежание образования пузырьков картридж нельзя встряхивать. Согласно инструкциям по применению инсулина НПХ в картриджах, для получения гомогенной суспензии необходимо переворачивать картридж не менее 10 раз. С другой стороны, в реальной практике считается, что процедура перемешивания суспензии инсулина раздражает пациентов. P. Jehle и соавт. [13] обнаружили, что неадекватное ресуспензирование инсулина НПХ перед инъекцией шприц-ручкой — нередкое явление среди пациентов. Хотя авторы не определяли точную дозу инсулина, они оценивали ее косвенно по оптической плотности суспензии. Мутность суспензии была обусловлена наличием в ней комплексов инсулина, тогда как прозрачность определялась растворителем или растворенным инсулином в зависимости от используемого препарата. Лишь 10 (9%) из 109 больных, участвовавших в исследовании, перемешивали инсулин правильно, переворачивая картридж или прокатывая его между ладонями не менее 10 раз. После того, как пациентов обучили правильной технике ресуспензирования, авторы отметили, что у пациентов, соблюдающих эту технику, частота эпизодов гипогликемии была значимо ниже, чем у несоблюдавших. Авторы рекомендовали переворачивать ручки с инсулином НПХ не менее 20 раз, причем эта рекомендация должна была включаться в программу обучения больных. Позднее было показано, что только один из 180 пациентов перемешивает инсулин в соответствии с инструкцией производителя. В 40% картриджей, наполовину опустошенных пациентами, оптическая плотность суспензии инсулина значительно отличалась от ожидаемой. Таким образом, больные часто пренебрегают правилами перемешивания суспензии инсулина. Современные картриджи инсулина НПХ содержат в растворе специально разработанные шарики, помогающие перемешиванию. Однако этот компонент в настоящее время не стандартизирован, сами шарики значительно варьируют как по количеству (от одного до трех), так и по материалу изготовления (металл, стекло).
P. Kaiser и соавт. [14] оценивали эффективность перемешивания инсулина НПХ с меньшей кратностью переворачиваний, чем рекомендовано. В исследовании использовались картриджи с инсулином НПХ производства «Sanofi-Aventis», «Lilly», «Berlin-Chemie», «B. Braun и Novo Nordisk» (см. таблицу).

С целью имитации ежедневного режима лечения пациента картриджи с инсулином опустошались на 28 МЕ утром и вечером в течение 5 дней. Первую дозу получали после стандартной процедуры ресуспензирования (20 переворачиваний картриджа), последующие дозы получали после 3, 6, 10 или 20 переворачиваний (12 картриджей в каждой экспериментальной серии, две дозы в день). Концентрацию инсулина в дозах 1, 2, 6, и 10 определяли методом жидкостной хроматографии высокого давления. В первых корректно приготовленных дозах наблюдались сравнимые концентрации инсулина.
В большинстве остальных образцов были выявлены явные и значительные отклонения от заданной дозы, особенно при 3- и 6-кратном переворачивании картриджа. Достичь эффективного ресуспензирования путем меньшего числа переворачиваний удалось только в картриджах «Sanofi-Aventis», содержащих три более тяжелых металлических шарика. Во всех остальных картриджах с меньшим количеством шариков при несоблюдении официальной инструкции по применению была велика вероятность получения неправильной дозы. Все применявшиеся в данном исследовании картриджи обеспечивают точное дозирование инсулина при его 20-кратном перемешивании в соответствии с инструкцией производителя. Неадекватность дозирования вследствие низкой гомогенизации при несоблюдении инструкции по применению может приводить к увеличению дозировок инсулина, что должно учитываться при планировании затрат на лечение. Кроме того, введение инсулина с низкой концентрацией действующего вещества может привести к повышению концентрации оставшейся в картридже части суспензии и соответственно увеличению риска превышения концентрации инсулина в единице суспензии препарата при следующих инъекциях. Только Инсуман Базал ГТ, по результатам исследований, имеет необходимую точность дозирования (см. рисунок)

Таким образом, можно ожидать, что потенциальные расходы на другие, кроме Инсумана, препараты инсулина НПХ, могут быть несколько выше вследствие возможного увеличения их дозировок из-за плохого перемешивания. Необходимо уделять больше внимания технике инъекций как при первичном, так и при повторном обучении больных (особенно применяющих инсулин НПХ) процедуре его эффективного перемешивания. Особенную озабоченность в связи с этим вызывают неблагоприятные клинические эффекты гипогликемий, равно как и затраты здравоохранения на их лечение. Стоимость лечения тяжелой гипогликемии, включая вызов скорой/неотложной помощи, составляет, по некоторым оценкам, 12 тыс. руб. [15].
Появление одноразовых шприц-ручек SoloSTAR намного облегчило жизнь как пациентам, так и эндокринологам. Потенциальные экономические преимущества использования данной шприц-ручки представляют интерес для рационального использования средств, выделяемых на лекарственное обеспечение.
Мы используем файлы cооkies для улучшения работы сайта. Оставаясь на нашем сайте, вы соглашаетесь с условиями
использования файлов cооkies. Чтобы ознакомиться с нашими Положениями о конфиденциальности и об использовании
файлов cookie, нажмите здесь.
Сегодня расскажем о главных ошибках при использовании инсулиновых шприц-ручек, которые не стоит допускать.
По неопытности или невнимательности можно перепутать шприц-ручку с инсулином (ультра)короткого действия со шприц-ручкой с инсулином длительного действия. Во избежание подобного, старайтесь держать щприц-ручки разного назначения отдельно друг от друга и/или маркировать цветом (маркером или наклейкой).
Передача своей шприц-ручки для использования другому лицу. Шприц-ручка – средство для индивидуального использования. Даже если поменять иголку, риск передачи инфекционных заболеваний сохраняется.
Нарушение правил хранения инсулина. Запасы инсулина следует держать в холодильнике при температуре 2- 6°С. Шприц-ручку, которую используете, можно хранить при комнатной температуре не больше 1 месяца, вдали от источников тепла и солнечных лучей.
Избегайте нагревания и замораживания инсулина.
Нарушение техники инъекции инсулина: не забывайте менять места инъекций, каждый раз надевать новую иглу и заполнять ее инсулином (на 2ЕД) до появления капли, удерживать иглу под кожей не менее 6 секунд после введения инсулина.
Увеличение дозы инсулина длительного действия по причине высокого сахара крови перед сном. Базальный инсулин не предназначен для снижения сахара крови, он необходим для предотвращения повышения глюкозы крови натощак. Если у вас перед сном высокий сахар, сделайте подколку небольшой дозы инсулина ультракороткого действия и пересмотрите, правильно ли вы рассчитываете дозу инсулина на ужин.
При подсчете очередной дозы инсулина (ультра)короткого действия перед едой или «на снижение» гликемии забывают учитывать время, которое прошло с предыдущей инъекции инсулина. Если прошло менее 4 часов, в крови еще есть активный инсулин. Помните об этом при расчете очередной дозы инсулина (ультра)короткого действия — это позволит избежать гипогликемии.
Информация, представленная в материале, не является медицинской консультацией и не может заменить визит к врачу.
Врач может назначить Вам одну или две инъекции продленного инсулина в сутки (утром и вечером).
Сколько инъекций (1 или 2) будет назначено, зависит от времени действия конкретного препарата инсулина (действует он сутки или меньше) и от инсулина, который вводится на еду.
Часто днем фон обеспечивается за счет «хвостов» пищевого инсулина, а длинный инсулин вводится только на ночь.
При схеме, при которой дневной фон поддерживается за счет пищевого инсулина, следует помнить, что если Вы будете пропускать прием пищи и не вводить короткий инсулин, то Вам днем не хватит фонового инсулина.
Потребность в базальном инсулине может меняться в течение суток. Но в целом, правильно подобранная доза базального инсулина в обычном режиме (без острых заболеваний и пр.) меняется редко. Не надо без причины каждый день изменять дозу базального инсулина. Регулировать колебания глюкозы крови в результате приема пищи надо коротким инсулином.
Доза базального инсулина адекватна, если глюкоза крови в пределах целевого уровня утром натощак, ночью и в период пропусков пищи.
Базальный ночной инсулин должен «держать» тот уровень глюкозы, который был перед сном. Т.е. если доза базального инсулина подобрана правильно, то с каким сахаром Вы легли спать, с таким и должны встать.
Какие существуют требования к базальным инсулинам?
Основное требование – отсутствие пика действия. Инсулин должен действовать максимально ровно. Иначе на пике действия возможны гипогликемии. Все генно-инженерные базальные инсулины (протамин, хумулин Н, базал, генсулин Н, протафан и др.) являются пиковыми (имеют пик действия) и это их существенный недостаток. Профиль действия этих инсулинов такой: начало — через 1-2 часа с момента подкожного введения; «пик» — 5-8 часов; общая продолжительность действия — 16-18 часов (изначально была заявлена 24 часа).
Аналоги сверхдлительного действия (лантус, гларгин, левемир, туджео, тресиба) являются беспиковыми инсулинами (инсулины «плоского» действия) и это их огромное преимущество.
Как правильно подобрать фоновый инсулин?
При диабете 2 типа часто инсулинотерапия начинается с инъекции инсулина на ночь («подколка»). При диабете 1 типа базальный инсулин также часто вводится 1 раз вечером.
Оценивать дозу вечернего базального инсулина необходимо по уровню глюкозы крови ночью и утром.
Ночью и утром уровень глюкозы крови находится в пределах целевого уровня, значит, доза инсулина подобрана правильно.
Часто на практике увеличение дозы ночного базального инсулина осуществляется по уровню глюкозы натощак. Если глюкоза крови утром выше целевых значений, просто увеличивается доза ночного инсулина. Это не совсем верный подход. Необходимо сначала разобраться, почему утром высокий уровень глюкозы.
Утренняя гипергликемия – одна из самых сложных проблем в лечении сахарного диабета.
Причиной высокого уровня гликемии утром могут быть:
- Высокий уровень гликемии перед сном.
- «Поздний ужин»: («медленная» еда вечером, которая «вылазит» ночью и «висит» всю ночь).
- Недостаток инсулина.
- Недостаточная продолжительность действия инсулина.
- Ночные гипогликемии.
- Феномен «утренней зари».
- «Ранний ужин» при СД 2.
- Рост уровня глюкозы после пробуждения («стресс пробуждения», феномен «ноги на пол»).
В этом перечне не перечислены такие технические причины, как неисправность шприц-ручки, загиб канюли, испорченный инсулин, введение в места липодистрофий и др.
Чтобы проверить дозу базального ночного инсулина, надо правильно поужинать. Ужин должен быть не позднее, чем за 4 часа до сна. Также ужин должен быть необильным и «легким». При проверке базы на ужин нельзя есть макароны, гречку, перловку, сложные продукты (пельмени, блины, плов и пр.), творог и продукты из него (сырники, запеканка и др.), жирные продукты. Можно: пшенную кашу, геркулес, отварную картошку, отварные и свежие овощи, отварное мясо, отварная рыба, хлеб. Смысл раннего ужина: если поужинать поздно и соответственно поздно ввести короткий инсулин, то действие короткого инсулина наслоится на действие базального инсулина и нельзя будет правильно оценить дозу базального инсулина. Смысл «легкого» ужина: продукты должны усвоиться организмом до того, как человек ляжет спать, т.е. еда должна быть «быстрой». Если поужинать «медленной» едой, она «вылезет» ночью и всю ночь будет повышать уровень глюкозы крови.
Следующий момент – замеры глюкозы. Если нет мониторинга, замеры надо делать как минимум 5 раз: перед сном; в 00.00; в 03.00; в 06.00 и перед завтраком. Для этого заводится будильник (или спящему пациенту измеряет другой человек). Еще лучше измерять каждые 2 часа. Желательно (многие считают, что обязательно) такую проверку проводить не одну ночь, а три ночи, что исключить случайные колебания. Если четко вырисовывается проблемный участок, на нем надо провести замеры каждый час.
Какие возможны варианты
1) Глюкоза ночью и утром в пределах целевого уровня – оптимальная доза базального инсулина.
2) Линейный рост — нехватка базального инсулина (мало инсулина).
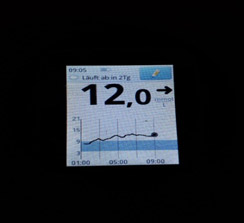
На мониторинге мы видим, что глюкоза крови с 01.00 непрерывно растет, значит надо увеличивать дозу базального инсулина. Но, если на ужин ели «тяжелую» пищу (пельмени, макароны, много мяса и др.), то это может «вылезать» еда!
3) Рост глюкозы крови начинается ближе к утру и растет постепенно — недостаточная продолжительность действия инсулина (инсулин «не тянет» до утра).
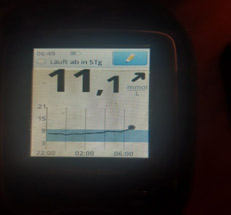
Что можно сделать в таком случае:
а) сместить время инъекции на более позднее время;
б) попробовать увеличить дозу инсулина – если нет тенденции к низкому уровню глюкозы;
в) вводить инсулин в более «медленное» место (ногу);
г) заменить инсулин на аналог.
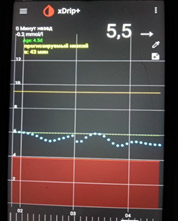
4) Низкий уровень глюкозы ночью, а утром высокий. Такая ситуация говорит об избытке базального инсулина.
Если доза базального инсулина избыточна, то ночью может быть низкий уровень глюкозы крови, на что организм реагирует выбросом гликогена из печени и уровень глюкозы крови растет (так называемый «откат»). Гипогликемия чаще возникает на пике действия инсулина длительного действия (если вводится «пиковый» инсулин). Гипогликемию человек может и не почувствовать. Может быть просто приступ потливости (человек просыпается весь мокрый), человеку могут сниться кошмары, а также могут возникнуть другие неспецифические симптомы. Гипогликемия может длиться несколько минут и ее можно не «поймать» при измерении глюкозы (иногда даже на мониторинге). Вместо гипогликемии фиксируются высокий уровень глюкозы и увеличивается доза инсулина. Но вместо снижения глюкозы крови получаем еще больший рост. Такая ситуация часто встречается при введении «пиковых» инсулинов. Это синдром Сомоджи — синдром передозировки инсулина.
5) Резкий рост глюкозы под утро — «утренняя заря».
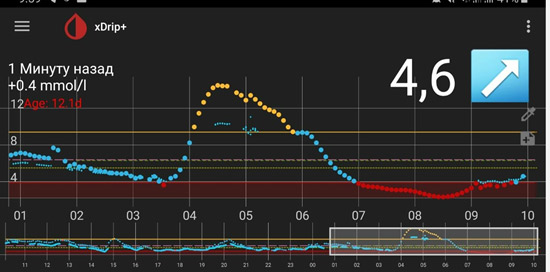
В такой ситуации мы видим, что ночью глюкоза находится в целевом диапазоне, но с 4-5 утра начинается резкий рост. Борьба с «зарей» непроста. Если человек на помпе, на это время выставляется большая доза введения инсулина. Если нет, «зарю» надо «скалывать» коротким инсулином. И часто «скалывать» надо на предупреждение (т.е. путем мониторинга или частых замеров четко определяется, в какое время начинается заря, и короткий инсулин вводится до этого времени, т.к. когда «заря» развернулась, «сколоть» ее непросто).
6) Рост уровня глюкозы после пробуждения («стресс пробуждения», феномен «ноги на пол»).
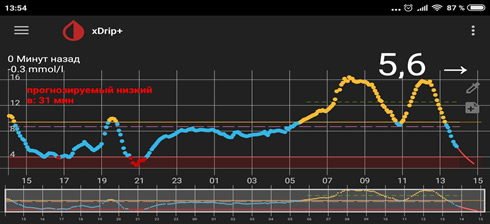
Ситуация похожа с «утренней зарей», но возникает после того как человек проснулся. Т.е. человек проснулся с нормальным уровнем глюкозы крови, получает базальный инсулин суточного действия, не завтракает и не вводит инсулин короткого действия. Казалось бы, глюкоза крови не должна расти (еды нет, базальный инсулин есть). Однако нередко, чем дольше не ест человек, тем больше растет глюкоза и плохо «скалывается» коротким инсулином. Это печень начинает Вас «кормить», раз не хотите есть сами. В такой ситуации надо ввести привычку завтракать вскоре после пробуждения.
В целом, ситуации с утренней зарей, передозировкой или нехваткой инсулина бывает очень сложно дифференцировать.
Проверка базального инсулина в течение дня осуществляется пропуском пищи. Чтобы оценить базу с утра до обеда, утром не вводится короткий инсулин, до обеда ничего не есть, измерять глюкозу каждый час. Чтобы оценить участок с обеда до ужина, между завтраком и ужином должно пройти не менее 4 часов, в обед не вводится короткий инсулин, пропускается обед, измеряется глюкоза каждый час. Аналогично – участок от ужина до сна. На протяжении всего проверяемого периода не должно быть перекусов, введения дополнительных доз инсулина.
Способ проверки базы пропуском еды не подходит, если дневной фон обеспечивается за счет «хвостов» короткого инсулина (т.е. инсулин длительного действия с продолжительностью действия менее 12 часов вводится 1 раз в сутки на ночь). Проверка базы должна в отсутствие физической активности, острых заболеваний, стрессов. Нельзя проверять базу после перенесенной гипогликемии.
занятие 1. Механизм развития снижения секреции инсулина при СД 2 типа
Механизм развития снижения секреции инсулина при СД 2 типа. Факторы, влияющие на снижение инсулиновой секреции. Профилактика снижения инсулиновой секреции при СД 2 типа. Клинические признаки, лабораторные критерии.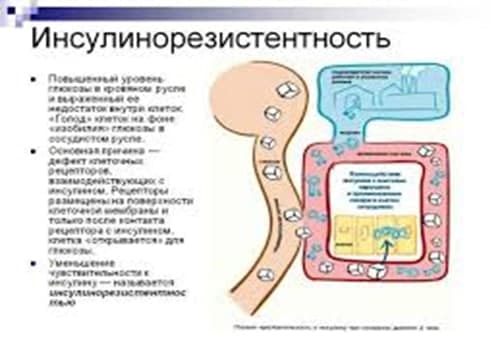
Инсулин- гормон, который вырабатывают b-клетки поджелудочной железы. При помощи инсулина глюкоза поступает в мышечную, печеночную и жировую ткань, где используется либо в виде источника энергии, либо запасается в виде гликогена. У человека без сахарного диабета инсулин вырабатывается постоянно со скоростью приблизительно 1 ЕД в час. Эта секреция называется фоновой (базальной): ее роль состоит в поддержании нормального уровня глюкозы в крови в период между приемами пищи и в ночное время.
В ответ на поступление пищи скорость секреции инсулина резко возрастает. Эта секреция инсулина называется прандиальной (болюсной): ее роль состоит в поддержании нормального уровня глюкозы после приемов пищи.
Всемирная Организация Здравоохранения признала, что ожирение во всем мире приобрело масштаб эпидемии. А связанная с ожирением инсулинорезистентность запускает каскад патологических процессов, приводящих к поражению практически всех органов и систем человека.
Еще в середине 1990-х годов в ходе многочисленных исследований была доказана роль инсулинорезистентности в развитии сахарного диабета 2 типа, сердечно-сосудистой патологии, женского бесплодия и других заболеваний.
Инсулинорезистентность – это снижение чувствительности тканей организма к действию инсулина.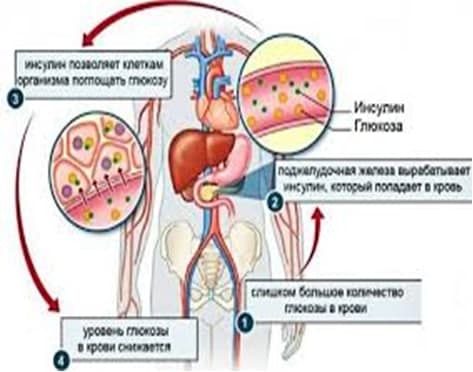
В норме инсулин вырабатывается поджелудочной железой в количестве, достаточном для поддержания физиологического уровня глюкозы в крови. Инсулин способствует поступлению глюкозы (основного источника энергии) в клетку.
При инсулинорезистентности чувствительность тканей к инсулину снижена, поэтому глюкоза не может попасть в клетки, ее концентрация в крови возрастает, тогда как клетки испытывают энергетический голод («голод при изобилии»). Мозг, получив от голодающих клеток сигнал «SОS», посылает команду поджелудочной железе увеличить выработку инсулина.
Со временем резервы поджелудочной железы истощаются. Клетки, отвечающие за секрецию инсулина, работая длительное время с перегрузкой, погибают — развивается сахарный диабет.
Избыток инсулина оказывает действие и на обмен холестерина, усиливает образование свободных жирных кислот, атерогенных липидов. Это приводит к развитию атеросклероза, а также повреждению свободными жирными кислотами самой поджелудочной железы.
Причины инсулинорезистентности
Инсулинорезистентность бывает физиологической, т.е. встречающейся у вполне здоровых людей в определенные периоды жизни, и патологической.
Причины физиологической инсулинорезистентности:
— беременность;
— подростковый период;
— ночной сон;
— пожилой возраст;
— вторая фаза менструального цикла у женщин;
— диета, богатая жирами.
Причины патологической инсулинорезистентности:
— генетические дефекты молекулы инсулина;
— гиподинамия;
— ожирение;
— избыточное потребление углеводов;
— эндокринные заболевания (тиреотоксикоз, болезнь Иценко-Кушинга и др.);
— прием некоторых лекарств (гормоны, адреноблокаторы и др.);
— курение.
Признаки и симптомы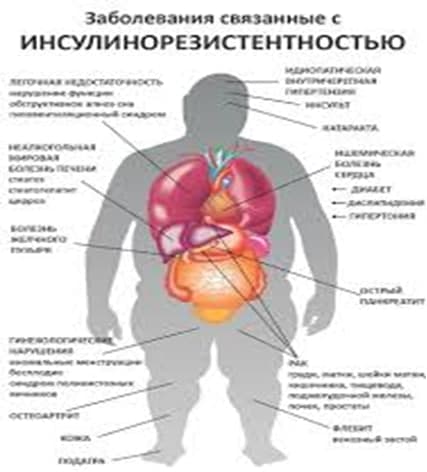
Основным признаком развивающейся инсулинорезистентности является абдоминальное ожирение, при котором избыток жировой ткани откладывается преимущественно в области живота и верхней части туловища.
Особенно опасно внутреннее абдоминальное ожирение, когда жировая ткань накапливается вокруг органов и мешает их правильной работе.
Жировая ткань в области живота очень активна. Из нее образуется большое количество биологически активных веществ, способствующих развитию:
— атеросклероза;
— онкологических заболеваний;
— артериальной гипертензии;
— заболеваний суставов;
— тромбозов;
— дисфункции яичников.
Абдоминальное ожирение можно определить самому в домашних условиях. Для этого нужно измерить окружность талии и разделить ее на окружность бедер. В норме этот показатель не должен превышать 0,8 у женщин и 1,0 у мужчин.
Второй важный симптом инсулинорезистентности – черный акантоз. Это изменения кожных покровов в виде гиперпигментации и шелушения в естественных складках кожи (шея, подмышечные впадины, молочные железы, пах, межъягодичная складка).
У женщин инсулинорезистентность проявляется синдромом поликистозных яичников (СПКЯ), который сопровождается нарушением менструального цикла, бесплодием и гирсутизмом, избыточным ростом волос по мужскому типу.
Синдром инсулинорезистентности
В связи с наличием большого количества патологических процессов, связанных с инсулинорезистентностью, их все было принято объединить в синдром инсулинорезистентности (метаболический синдром, синдром Х).
Метаболический синдром включает в себя:
— абдоминальное ожирение (окружность талии >80 см у женщин и >94 см у мужчин);
— артериальную гипертензию (стойкое повышение артериального давления выше 140/90 мм рт.ст.);
— сахарный диабет или нарушение толерантности к глюкозе;
— нарушение обмена холестерина, повышение уровня его «плохих» фракций и снижение «хороших».
Опасность метаболического синдрома – в высоком риске сосудистых катастроф (инсульты, инфаркты и т. п.). Избежать их можно только снизив вес и контролируя уровни артериального давления, глюкозы и фракций холестерина в крови.
Диагностика
Для определения инсулинорезистентности существует несколько методов. Наиболее точным является эугликемический гиперинсулинемический клэмп (ЭГК, клэмп-тест), который в настоящее время используется только в научных целях, поскольку он сложен, требует специальной подготовки и внутривенного доступа.
Остальные методы диагностики называются непрямыми, они оценивают влияние собственного, а не введенного извне инсулина на обмен глюкозы.
Пероральный глюкозотолерантный тест (ПГТТ) выполняется следующим образом. Пациент сдает кровь натощак, затем выпивает концентрированный раствор глюкозы и повторно сдает анализ через 2 часа. В ходе теста оцениваются уровни глюкозы, инсулина и С-пептида (С-пептид – это белок, с которым связан инсулин в своем депо).
Нарушение гликемии натощак и нарушение толерантности к глюкозе расцениваются как предиабет и в большинстве случаев сопровождаются инсулинорезистентностью. Если в ходе теста соотнести уровни глюкозы с уровнями инсулина и С-пептида, более быстрое повышение последних также говорит о наличии резистентности к инсулину.
Внутривенный глюкозотолерантный тест (ВВГТТ) похож на ПГТТ, но в этом случае глюкозу вводят внутривенно и через короткие промежутки времени многократно оценивают те же показатели, что и при ПГТТ. Этот анализ более достоверен в случае, когда у пациента есть заболевания желудочно-кишечного тракта, нарушающие всасывание глюкозы.
Индексы инсулинорезистентности
Наиболее простой и доступный способ выявления инсулинорезистентности – расчет ее индексов. Для этого человеку достаточно сдать кровь из вены. В крови определят уровни инсулина и глюкозы и по специальным формулам рассчитают индексы НОМА-IR и caro. Их также называют анализом на инсулинорезистентность.
Индекс НОМА-IR (Homeostasis Model Assessment of Insulin Resistance) рассчитывается по следующей формуле:
НОМА = (уровень глюкозы (ммоль/л) * уровень инсулина (мкМЕ/мл)) / 22,5
В норме индекс НОМА не превышает 2,7, причем этот показатель одинаков для мужчин и для женщин, и после 18 лет не зависит и от возраста. В подростковый период индекс НОМА несколько повышается из-за физиологической резистентности к инсулину в этом возрасте.
Причины повышения индекса НОМА:
— инсулинорезистентность, которая говорит о возможном развитии сахарного диабета, атеросклероза, синдрома поликистозных яичников, чаще на фоне ожирения;
— гестационный сахарный диабет (диабет беременных);
— эндокринные заболевания (тиреотоксикоз, феохромацитома и др.);
— прием некоторых лекарственных препаратов (гормоны, адреноблокаторы, препараты для снижения уровня холестерина);
— хронические заболевания печени;
— острые инфекционные заболевания.
Индекс caro — также расчетный показатель:
индекс caro = уровень глюкозы (ммоль/л) / уровень инсулина (мкМЕ/мл)
Индекс caro у здорового человека составляет не менее 0,33. Снижение этого показателя – верный признак резистентности к инсулину.
Как правильно сдавать анализы
Диагностика и определение инсулинорезистентности происходит при соблюдении следующих правил:
— запрещено курить в течение получаса до исследования;
— запрещены физические нагрузки за полчаса до теста;
— кровь из вены сдается утром натощак, после 10–14-часового перерыва в приеме пищи.
— лечащего врача необходимо поставить в известность по поводу принимаемых лекарств.
— нежелательно сдавать кровь на анализ после сильных стрессов, в период острых заболеваний и обострения хронических.
Лечение инсулинорезистентности – диета, спорт, препараты
Прежде чем говорить о лечении инсулинорезистентности, важно еще раз напомнить, что резистентность к инсулину – физиологическая норма в определенные периоды жизни. Она сформировалась в процессе эволюции как способ адаптации к периодам длительной нехватки пищи. И лечить физиологическую инсулинорезистентность в подростковый период или во время беременности не нужно.
Патологическая же инсулинорезистентность, приводящая к развитию серьезных заболеваний, нуждается в коррекции.
Снизить инсулинорезистентность можно самым простым способом – снизив вес. Уменьшение количества жировой ткани приводит к повышению чувствительности клеток организма к инсулину.
В снижении веса важны 2 момента: постоянные физические нагрузки и соблюдение низкокалорийной диеты.
Физические нагрузки должны быть регулярными, аэробными, 3 раза в неделю по 45 мин. Хорошо подойдут бег, плавание, занятия фитнесом, танцами. Во время занятий активно работают мышцы, а именно в них находится большое количество рецепторов инсулина. Активно тренируясь, человек открывает доступ инсулина к его рецепторам на поверхности клеток, т.е. помогает гормону преодолеть резистентность.
Правильное питание с соблюдением низкокалорийной диеты – такой же важный шаг в лечении инсулинорезистентности, как и спорт. Нужно резко снизить потребление простых углеводов (сахар, конфеты, шоколад, хлебобулочные изделия). Меню должно состоять из 5–6 приемов пищи, порции необходимо уменьшить на 20–30%, стараться ограничить животные жиры и увеличить количество клетчатки в пище.
На практике часто оказывается, что похудеть человеку с инсулинорезистентностью не так просто. Если при соблюдении диеты и наличии достаточной физической нагрузки не достигается снижение веса, назначаются лекарственные препараты.
Наиболее часто используется метформин. Он усиливает чувствительность тканей к инсулину, уменьшает отложение запасов глюкозы в виде гликогена в печени и мышцах, усиливает потребление глюкозы мышцами, уменьшает ее всасывание в кишечнике. Принимается этот препарат по назначению врача и под его контролем, поскольку имеет ряд побочных эффектов и противопоказаний. И тем не менее на сегодняшний день метформин во всем мире считается золотым стандартом лечения инсулинорезистентности, некоррегируемой изменением образа жизни, а также сахарного диабета 2 типа.
занятие 2. Особенности инсулинотерапии при СД 2 типа
Особенности инсулинотерапии при СД 2 типа, отличия от инсулинотерапии при СД 1 типа. Инсулинотерапия: виды инсулина, схемы инсулинотепарии, правила расчета дозы инсулина. Средства введения инсулина.
КОГДА НАЗНАЧАЮТ ИНСУЛИН?
Открытие инсулина в 1921 году и его практическое применение было революцией в лечении сахарного диабета. Люди перестали умирать от диабетической комы. В связи с отсутствием других препаратов в то время больные сахарным диабетом 2 типа тоже лечились инсулином, причем с очень хорошим эффектом. Но даже сейчас, когда разработан и применяется целый ряд сахароснижающих препаратов в таблетках, пользуются инсулином подавляющее большинство больных сахарным диабетом 2 типа.
В большинстве случаев делается это не по жизненным показаниям, а для достижения нормального уровня глюкозы в крови, если такая цель не была достигнута всеми вышеперечисленными средствами (диетой, физическими нагрузками и сахароснижающими таблетками).
Следует понять, что никакого вреда для организма от лечения инсулином быть не может (в качестве примера можно привести людей, больных сахарным диабетом 1 типа, которые вводят инсулин в течение десятков лет с самого начала заболевания).
ПРЕПАРАТЫ ИНСУЛИНА
Препараты инсулина продленного действия (пролонгированные) получают путем добавления к инсулину специальных веществ, которые замедляют всасывание его из-под кожи. К этой группе относят прежде всего препараты средней продолжительности действия. Профиль их действия следующий: начало — через 2 часа, пик — через 6-10 часов, окончание — через 12-16 часов, в зависимости от дозы.
Пролонгированные аналоги инсулина получают путем изменения химической структуры инсулина, они относятся к группе инсулинов длительного действия. Они прозрачные, поэтому не требуют перемешивания перед инъекцией. Они не имеют выраженного пика эффективности, что уменьшает вероятность гипогликемии ночью и в промежутках между приемами пищи, и действуют до 24 часов. Эти препараты инсулина могут вводиться 1—2 раза в сутки.
РЕЖИМЫ ЛЕЧЕНИЯ ИНСУЛИНОМ
Хорошо известно, что у людей, не болеющих диабетом, выработка инсулина в течение дня происходит постоянно на сравнительно небольшом уровне — это называется базальной, илы фоновой секрецией инсулина.
В ответ на повышение глюкозы в крови (а самое значительное изменение ее уровня происходит после приема углеводистой пищи) выделение инсулина в кровь возрастает в несколько раз, это получило название пищевой секреции инсулина.
Во время лечения диабета инсулином для поддержания уровня сахара в крови, соответствующего уровню здорового человека, больному диабетом надо вводить инсулин несколько раз в день. Однако каждый больной желает вводить инсулин как можно ранее, поэтому в настоящее время используется целый ряд режимов лечения инсулином. Относительно редко можно получить хороший результат при введении инсулина средней продолжительности действия один или два раза в сутки. Такой режим называется традиционной инсулинотерапией.
Обычно такие варианты используются при одновременном приеме сахароснижающих таблеток. Понятно, что при этом повышение гликемии в течение дня и пики максимального сахароснижающего действия инсулина далеко не всегда совпадают по времени и выраженности эффекта.
Довольно часто в лечении сахарного диабета 2 типа используют введение инсулина короткого и средней продолжительности действия 2 раза в сутки. В связи с вышеописанными параметрами действия препаратов инсулина данный режим требует, чтобы у человека в обязательном порядке были три основных и три промежуточных приема пищи, причем желательно, чтобы количество углеводов в этих приемах пищи было примерно одинаковым каждый день.
В ряде случаев может понадобиться такой режим введения инсулина, который больше всего напоминает естественную выработку инсулина здоровой поджелудочной железой. Он называется интенсифицированной инсулинотерапией, или режимом многократных инъекций.
Роль базальной секреции инсулина при этом берут на себя препараты инсулина продленного действия, а роль пищевой секреции инсулина выполняют препараты инсулина короткого действия, оказывающие быстрый и выраженный сахароснижающий эффект.
Наиболее частой схемой такого режима является следующая комбинация инъекций:
— Утром (перед завтраком) введение инсулина короткого и средней продолжительности действия.
— Днем (перед обедом) инсулин короткого действия.
— Вечером (перед ужином) инсулин короткого действия.
— На ночь введение инсулина средней продолжительности действия.
Возможно использование одной инъекции аналога инсулина длительного (сверхдлительного) действия вместо двух инъекций инсулина средней продолжительности действия.
Несмотря на увеличение количества инъекций, режим интенсифицированной инсулинотерапии позволяет человеку с диабетом иметь более гибкий режим питания как в плане времени приема, так и количества пищи.
САМОКОНТРОЛЬ ПРИ ЛЕЧЕНИИ ИНСУЛИНОМ
При лечении инсулином в обязательном порядке необходим более частый самоконтроль глюкозы в крови, в ряде случаев несколько раз в день ежедневно.
Эти показатели являются основой для вас и вашего врача в принятии решения об изменении доз инсулина.
В дневнике диабета появляется и специальная графа, касающаяся питания при инсулинотерапии — хлебные единицы.
ПИТАНИЕ ПРИ ЛЕЧЕНИИ ИНСУЛИНОМ
К сожалению, введенный инсулин «не знает», когда и сколько принимает пищу больной. Поэтому вы сами должны позаботиться о том, чтобы действие инсулина соответствовало питанию. Следовательно, необходимо знать, какая пища повышает глюкозу в крови.
Как уже известно, пищевые продукты состоят из трех компонентов: белков, жиров и углеводов. Все они обладают калорийностью, но не все повышают глюкозу в крови. Жиры и белки не обладают ощутимым сахароповышающим действием, поэтому с точки зрения введения инсулина их учитывать не нужно. Реальным сахароповышающим действием обладают лишь углеводы, следовательно, их нужно учитывать, чтобы ввести соответствующую дозу инсулина.
Какая пища содержит углеводы? Это легко запомнить: большинство растительных продуктов, а из животных — только жидкие молочные продукты (молоко, кефир, йогурт и др.).
Продукты, повышающие уровень глюкозы в крови и требующие подсчета, можно объединить в 5 групп.
Зерновые — хлеб и хлебобулочные изделия, макаронные изделия, крупы, кукуруза.
Фрукты и ягоды.
Картофель.
Молоко и жидкие молочные продукты.
Продукты, содержащие сахар.
Чтобы питаться разнообразно, нужно научиться заменять одни блюда, содержащие углеводы, другими, но так, чтобы глюкоза в крови при этом менялась незначительно.
Такую замену легко делать с помощью системы хлебных единиц (ХЕ).
Одна ХЕ равна количеству продукта, содержащего 10—12 граммов углеводов, например одному куску хлеба весом 20—25 г. Хотя такие единицы и носят название хлебных, выразить в них можно не только количество хлеба, но и любых других содержащих углеводы продуктов.
Например, 1 ХЕ содержит 1 апельсин средней величины, или 1 стакан молока, или 2 столовые ложки (с горкой) каши.
Удобство системы ХЕ заключается в том, что человеку нет необходимости взвешивать продукты на весах, а достаточно оценить это количество зрительно с помощью удобных для восприятия объемов (кусок, стакан, штука, ложка и т.п.).
Как уже говорилось выше, традиционная инсулинотерапия (две инъекции инсулина в день) потребует одинакового изо дня в день режима питания. При использовании интенсифицированной инсулинотерапии можно питаться более свободно, изменяя самостоятельно как время приема пищи, так и количество хлебных единиц
ДОЗЫ ИНСУЛИНА
Человеку с диабетом на инсулинотерапии важно научиться самостоятельно менять дозы инсулина по потребности. Но это можно сделать только в том случае, если вы проводите самоконтроль глюкозы крови.
Единственным критерием того, что вводятся правильные дозы инсулина, являются показатели глюкозы в крови, измеряемые в течение дня!
Так, можно считать правильной вечернюю дозу инсулина продленного действия, если уровень глюкозы в крови натощак нормальный и отсутствует гипогликемия ночью. При этом обязательным условием для оценки является нормальный показатель глюкозы в крови перед сном, т.е. пролонгированный инсулин как бы удерживает этот уровень до утра.
Для того чтобы оценить адекватность дозы короткого инсулина, введенного перед приемом пищи, необходимо измерить содержание глюкозы в крови или через 2 часа после еды (на пике ее повышения), или в крайнем случае просто перед следующим приемом пищи (через 5—6 часов).
Измерение глюкозы в крови перед ужином поможет оценить адекватность дозы короткого инсулина перед обедом при интенсифицированной инсулинотерапии или утреннего пролонгированного инсулина при традиционной.
Глюкоза в крови перед сном будет отражать правильность дозы короткого инсулина перед ужином.
ПРАВИЛА УМЕНЬШЕНИЯ ДОЗ ИНСУЛИНА
Поводом для уменьшения плановой дозы инсулина служит возникновение гипогликемии в том случае, если эта гипогликемия не была связана с ошибкой в питании (пропущенный прием пищи или потребление меньшего количества хлебных единиц), введении инсулина (техническая ошибка при инъекции инсулина), не было большей по сравнению с обычной физической активности или приема алкоголя.
Действия должны быть следующими.
Устранить гипогликемию: съесть сахар или выпить сладкое питье.
Определить уровень глюкозы в крови перед следующей инъекцией. Если он остался нормальным, ввести обычную дозу.
Подумать о причине гипогликемии. Если определена одна из основных четырех причин, то исправить на следующий день допущенную ошибку и дозу инсулина не изменять. Если вы не нашли причину, дозу инсулина на следующий день все равно не изменять, поскольку эта гипогликемия могла быть случайной.
Проверить, повторится ли гипогликемия в это же время на следующий день. Если она повторилась, необходимо решить, избыток какого инсулина ее вызвал. Для этого понадобится знание временных параметров действия инсулинов.
На третий день уменьшить дозу соответствующего инсулина на 10%, округляя до целых цифр (как правило, это будет 1-2 ЕД). Если гипогликемия опять повторится в это же время, на следующий день еще уменьшить дозу инсулина.
ПРАВИЛА УВЕЛИЧЕНИЯ ДОЗ ИНСУЛИНА
Поводом для увеличения плановой дозы инсулина служит появление гипергликемии, которая не связана ни с одной из нижеследующих ошибок или сопутствующих состояний:
— мало инсулина (техническая ошибка с набором дозы, инъекция в другую область тела, из которой инсулин всасывается хуже);
— много хлебных единиц в предшествовавшем приеме пищи (ошибка в подсчете);
— меньшая по сравнению с обычной физическая активность;
— сопутствующее заболевание.
Действия должны быть следующими:
— Увеличить дозу инсулина короткого действия или смешанного инсулина в данный момент.
— Определить уровень глюкозы в крови перед следующей инъекцией. Если он остался нормальным, делать обычную дозу.
Подумать о причине гипергликемии. Если определена одна из основных четырех причин, то на следующий день исправить допущенную ошибку и дозу инсулина не изменять. Если вы не нашли причину, дозу инсулина на следующий день все равно не изменять, поскольку этот эпизод мог быть случайным.
Проверить, повторится ли гипергликемия в это же время на следующий день. Если это произошло, необходимо решить, недостаток какого инсулина скорее всего «виноват» в этом, зная временные параметры действия инсулинов.
На третий день увеличить дозу соответствующего инсулина на 10%, округляя до целых цифр (как правило, это будет 1—2 ЕД). Если гипергликемия опять повторится в это же время, на следующий день еще увеличить дозу инсулина.
Следует знать, что любое заболевание (особенно воспалительного характера) может потребовать более активных действий по увеличению дозы инсулина. Почти всегда в этом случае понадобится делать инсулин короткого действия в режиме многократных инъекций
МЕСТА ИНЪЕКЦИЙ ИНСУЛИНА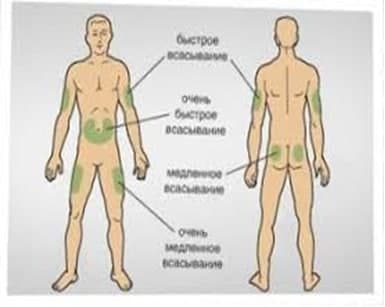
Для инъекций инсулина используется несколько областей тела: передняя поверхность живота, передненаружная поверхность бедер, наружная поверхность плеч, ягодицы. Делать инъекцию самому себе в плечо не рекомендуется, так как невозможно собрать складку, а значит, увеличивается риск внутримышечного попадания.
Следует знать, что инсулин из разных областей тела всасывается с различной скоростью, в частности, быстрее всего из области живота. Поэтому перед приемом пищи рекомендуется вводить инсулин короткого действия в эту область. Инъекции пролонгированных препаратов инсулина можно делать в бедра или ягодицы.
Смена мест инъекций должна быть одинаковой каждый день, в противном случае это может привести к колебаниям уровня глюкозы в крови.
Необходимо следить также за тем, чтобы в местах инъекций не появлялись уплотнения (они ухудшают всасывание инсулина!). Для этого необходимо чередовать места инъекций, а также отступать от места предыдущей инъекции не менее чем на 2 см. С этой же целью необходимо менять шприцы или иглы для шприц-ручек после каждой инъекции.
Общие правила введения инсулина
От области введения иглы зависит то, насколько быстро препарат проникнет в кровь. Инсулин короткого действия целесообразно вводить в в подкожную жировую клетчатку живота, а инсулины более длительного действия — в в плечо, бедро или ягодицу.
Инсулин вводится только в подкожно-жировую клетчатку под углом 45 градусов, но не внутримышечно и не внутрикожно!
Для того, чтобы исключить попадание инсулина в мышцу, инъекцию необходимо производить в кожную складку, которая берется большим и указательным (или средним) пальцами. Складку можно будет отпустить только тогда, когда в подкожную клетчатку будет введен весь инсулин.
МЕТОДИКА ИНЪЕКЦИЙ — это очень важный мо¬мент, но сравнительно простой, так что через пять-шесть дней диабетик уже уверенно пользуется шприцом. Рас¬смотрим все операции, связанные с инъекциями, по пунк¬там:
- Подготовка кожи. Не надо протирать место инъек¬ции спиртом — спирт сушит кожу. Просто вымойте теплой водой с мылом тот участок, куда собираетесь сделать укол.
- Подготовка флакона. Флакон закрыт сверху резино¬вой пробкой, которую снимать не надо — пробку прокалы¬вают шприцом и набирают инсулин. Резина прочнее кожи, и при каждом прокалывании шприц тупится. Чтобы этого не происходило, возьмите толстую иглу для медицинского шприца и проколите несколько раз пробку в самом центре. В дальнейшем старайтесь ввести иглу инсулинного шпри¬ца в этот прокол.
- Подготовка инсулина. Цилиндрический флакон ин¬сулина энергично покатайте между ладонями секунд трид¬цать. Для инсулинов промежуточного и длительного дей¬ствия эта операция обязательна, так как пролонгатор в них оседает на дно, и его надо перемешать с инсулином. Но флакон с «коротким» инсулином тоже рекомендуется по¬катать — инсулин нагреется, а его лучше вводить теплым.
- Подготовка шприца. Шприц — с колпачком, предо¬храняющим иглу — лучше держать в стаканчике. Достань¬те шприц, снимите колпачок и выдвиньте шток — так, чтобы поршень встал на отметку необходимой вам дозы.
- Набор инсулина. Возьмите флакон в левую руку, а шприц — в правую. Введите иглу шприца в проколотую область в пробке и опустите шток до конца — тем самым вы введете во флакон такой объем воздуха, который равен вашей дозе инсулина. Это нужно затем, чтобы создать во флаконе избыточное давление — тогда будет легче наби¬рать инсулин. Держа флакон по-прежнему в левой руке, а шприц — в правой, переверните флакон горлышком вниз, потяните за поршень и наберите в шприц нужную вам дозу плюс еще немного — одну-две ЕД. Вытащите иглу, от¬ставьте флакон и установите точную дозу, аккуратно по¬двинув шток — при этом на кончике иглы появится ка¬пелька инсулина. Это означает, что воздуха под поршнем нет. Внимательно делайте эту проверку; стравив лишний инсулин, еще раз проверьте точность дозы.
- Инъекция. Пальцами левой руки оттяните кожу на животе или ноге и введите иглу в основание кожной склад¬ки под углом примерно сорок пять градусов; можно вво¬дить шприц вертикально в вершину кожной складки (рис. 8.6). Плавно нажмите шток и введите инсулин, а потом по¬дождите еще пять-семь секунд (сосчитайте до десяти).
- Завершающие операции. Вытащите иглу и несколько раз энергично прокачайте поршень, чтобы избавиться от остатков инсулина в игле и высушить ее изнутри потоком воздуха. Наденьте колпачок и поставьте шприц в стакан. Полезно бросить в стакан какой-нибудь мелкий пред¬мет — шарик или спичку; количество спичек в стакане подскажет вам, какой раз вы делаете инъекцию этим шпри¬цом. Но, как говорилось раньше, предпочтительней делать шприцом только одну инъекцию.
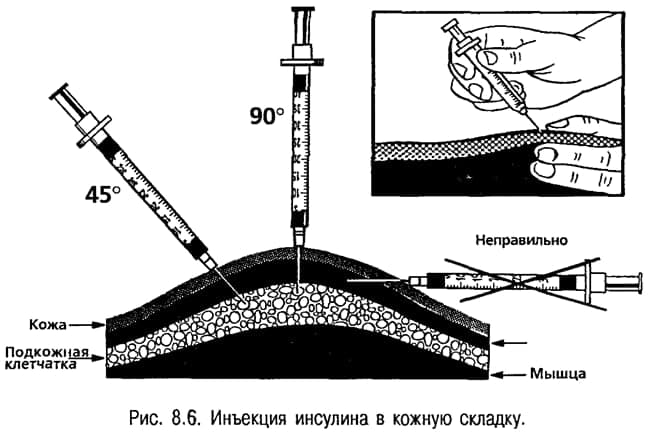
Алгоритм при наборе инсулина в шприц:
- Вымыть руки с мылом, насухо вытереть.
- Если необходимо вводить инсулин продленного действия, то необходимо покатать флакон раствора инсулина между ладонями в течение одной минуты. Раствор во флаконе должен стать мутным.
- Набрать в шприц воздух.
- Ввести этот воздух из шприца во флакон с раствором.
- Набрать необходимую дозу препарата, удалить пузырьки воздуха, постучав по основанию шприца.
- Ввести инсулин (запрещается вводить препарат в места воспалений, шрамов, рубцов и следов от механических повреждений – синяков).
- Следующую инъекцию обязательно делать в другой участок кожи (отступив от предыдущего минимум 2 см).
Введение инсулина с использованием шприц-ручки
Шприц-ручка — особый шприц, позволяющий вводить инсулин, не набирая его каждый раз из флакона, и имеющий устройство для полуавтоматического дозирования инсулина. Производителями выпускаются шприц-ручки одноразового и многоразового применения. В шприц-ручках многоразового применения внутри корпуса расположен сменный картридж с препаратом инсулина. В шприц-ручках одноразового применения замена картриджа не предусмотрена.
Места введения — наружная поверхность плеча на границе верхней и средней трети, переднебоковая поверхность брюшной стенки, переднебоковая поверхность бедра.
Если препарат инсулина находится в виде суспензии, необходимо произвести 10-12 поворотов ручки на 180°, чтобы шарик, находящийся в картридже, равномерно перемешал суспензию инсулина.
Игла к шприц-ручке находится во внешнем и внутреннем защитном колпачке.
Если устанавливать иглу под наклоном, можно повредить резиновую мембрану, что приведет к протеканию инсулина и поломке иглы.
Тест на безопасность проводится перед каждой инъекцией.
Если выброс инсулина не произошел, тест на безопасность повторяется до тех пор, пока не произойдет выброс.
Не следует нажимать на пусковую кнопку во время выбора дозы, так как может произойти выброс инсулина, что приведет к неправильному его дозированию.
ШПРИЦ-РУЧКИ. Шприц-ручки были впервые разра¬ботаны фирмой «Ново Нордиск», и первая модель появи¬лась в продаже в 1983 году. В настоящее время несколько фирм (в том числе — «Бектон Дикинсон») выпускают шприц-ручки, и нам надо рассмотреть, в чем заключаются их преимущества и недостатки.
Шприц-ручка — гораздо более сложное изделие, чем шприц. По конструкции и внешнему виду она напоми¬нает обычную поршневую авторучку для чернил. Такая шприц-ручка, как НовоПен 3, состоит из следующих час¬тей:
корпуса, открытого и полого с одного конца. В полость вставляется гильза с инсулином, а с другой стороны име¬ются кнопка спуска и механизм, позволяющий установить дозу с точностью 1 ЕД (механизм при установке дозы щел¬кает: один щелчок — одна единица);
— иглы, которая надевается на кончик гильзы, торчащий из полости ручки — перед инъекцией (после инъекции игла снимается);
— колпачка, который надевается на ручку, когда она на¬ходится в нерабочем состоянии;
— коробочки-футляра, очень похожего на футляр для обычной авторучки.
Пользоваться шприц-ручкой исключительно просто:
- открываете футляр, достаете ручку, снимаете с нее колпачок;
- надеваете иглу, снимаете с нее колпачок (игла со своим колпачком тоже размещается в футляре);
- перекатываете ручку в ладонях или переворачиваете вверх-вниз десять раз, чтобы перемешать инсулин в гильзе;
- выставляете дозу 2 ЕД и нажимаете на спусковую кноп¬ку — выбрасывается капля инсулина, чтобы в игле не остался воздух;
- выставляете нужную вам дозу, колите в плечо, в живот, в ногу (при необходимости — прямо сквозь одежду, предваритель¬но собрав кожу в складку);
- давите на спусковую кнопку и ждете семь-десять секунд. При этом не следует отпускать кожную складку, пока не будет введен весь инсулин.
- Все! Инсулин попал куда надо. Снимаете иглу, надеваете на ручку колпачок, прячете все это хозяйство в футляр.
Современный способ, весьма удобный, но не лишен¬ный, однако, недостатков — особенно для российского пользователя. Давайте же посмотрим, что говорится в про¬спекте «Ново Нордиск» о преимуществах шприц-ручки НовоПен 3 перед шприцами и флаконами:
- Использование шприцов и флаконов требуют хоро¬шей координации движений и остроты зрения.
- Даже квалифицированный персонал может испыты¬вать трудности с точным набором дозы инсулина.
- Смешивание двух различных типов инсулина создает проблемы, которые могут привести к нарушению пациен¬том назначений врача.
- Использование шприца сопряжено со многими труд¬ностями, занимает много времени и часто ставит пациента в неловкое положение.
Прокомментируем эти утверждения:
- Верно, но большая часть диабетиков вполне может с этим справиться — либо сами, либо с помощью родствен¬ников. Шприц-ручки абсолютно необходимы одиноким людям с ослабленным зрением или слепым — они устанав¬ливают дозу по щелчкам.
- Не совсем верно — хотя бы потому, что потеря точ¬ности на одну единицу большой роли не играет (хотя, разу¬меется, бывают исключения).
- Неверно; смешивание никаких проблем не создает, если глаза видят и руки не трясутся.
- «Многих трудностей» нет, время — примерно две-три минуты, а вот неловкое положение — это правда.
Главное преимущество шприц-ручки в том и заключа¬ется, что можно ввести инсулин где угодно, не раздеваясь. И есть еще один важный момент, почему-то не отмечен¬ный в проспекте: игла шприц-ручки еще тоньше иглы в хо¬рошем шприце, и она практически не травмирует кожу.
Нужен ли спирт?
На самом деле в месте инъекции риск развития воспаления ничтожно мал, а вот спирт разрушает инсулин, поэтому пользоваться спиртовыми антисептиками перед уколом врачи не рекомендуют. Однако если человек все же использует такие средства перед уколом, рекомендуется после дезинфекции нужного участка кожи подождать некоторое время, пока спирт полностью испарится.
занятие 3. Коррекция принципов питания
Коррекция принципов питания, физической нагрузки при переходе на инсулинотерапию при СД 2 типа, понятие о гликемическом индексе, углеводном коэффициенте, факторе чувствительности к инсулину, правила из расчета.
Главный девиз «Нет диеты – есть правильное питание»
Вам не потребуется резко изменять свой рацион питания и отказываться от всех своих любимых блюд, если, конечно, до диабета Вы питались правильно, а не одними чипсами.
На начальных этапах жизни с диабетом Вы не должны принимать это за правило.
Мы настоятельно рекомендуем в первые несколько месяцев диабета следовать определенной схеме питания, чтобы лучше понять влияние отдельных продуктов на уровень сахара в крови.
Если до диабета у Вас не было определённого режима питания, Вам придётся упорядочить его. Только упорядочив свой режим, Вы подберёте правильную схему введения инсулина.
Когда Вы хорошо изучите себя и свой организм, Вы сможете свободнее регулировать свое питание и введение инсулина без риска повысить глюкозу в крови до критического уровня. Вскоре Вы станете настоящим экспертом-диетологом и сможете консультировать своих друзей и знакомых!
Цели рационального питания:
— Поддержание оптимального (близкого к физиологическому) уровня глюкозы в крови.
— Поддержание нормального веса.
— профилактика сердечно-сосудистых заболеваний, поддержание нормального уровня холестерина.
— Хорошее общее самочувствие.
— Состав продуктов питания
Задача на начальном этапе:
Главное — научиться четко видеть и считать углеводы во всех продуктах, которые едите. Для этого надо научиться различать основные составные части Ваших продуктов.
При рациональном питании рекомендуется следующее соотношение веществ:
|
Питательные вещества |
Белки |
Жиры |
Углеводы |
|
Оптимальное соотношение, % |
15-20 |
20-25 |
55-60 |
|
Энергетическая ценность 1 грамма |
4 ккал |
9 ккал |
4 ккал |
При правильном и сбалансированном питании витамины и микроэлементы поступают в достаточном количестве с основными продуктами.

Белки
Различают животные (мясо, творог, молоко, рыба) и растительные (фасоль, горох, соя) белки.
При правильном питании их не считают.
Жиры (животные и растительные)
Животные (насыщенные, твердые): сливочное масло, маргарин, сыр при правильном питании должны составлять около 30% от общего количества жиров.
Растительные (ненасыщенные, жидкие): растительные масла, рыбий жир при правильном питании должны составлять около 70% от общего количества жиров.
При правильном питании их не считают.
Ограничивают приём жиров только при кетоацидозе и лишнем весе.
Углеводы
Именно их в продуктах надо четко видеть и уметь считать.
Именно углеводы являются источником глюкозы и повышают ее уровень в крови. Доза инсулина короткого действия рассчитывается по количеству принятых с пищей углеводов.
Однако через 3-4 часа после употребления пищи с большим содержанием белка и жиров (например, порции мяса весом 200 г), глюкоза в крови повысится, что может потребовать дополнительного введения небольшой дозы инсулина короткого действия после еды.
Классификация углеводов
|
Перевариваемые (надо считать) |
Неперевариваемые (не надо считать) |
|||
|
Простые (быстрые) |
Сложные (медленные) |
Пищевые волокна (клетчатка) |
||
|
Моносахариды |
Дисахариды |
Полисахариды (крахмал) |
Нерастворимые (целлюлоза, гемицеллюлоза, лигнин) |
Растворимые (пектин, гуар) |
|
глюкоза, фруктоза, галактоза (фрукты, ягоды, мед) |
сахароза (сахар), мальтоза (солодовый сахар), лактоза (молочный сахар |
содержатся в картофеле, крупах, хлебе, макаронных изделиях |
содержатся в отрубях, овощах, хлебе грубого помола, бобовых, кожице фруктов |
содержатся в яблоках, грушах, цитрусовых, овощах, ячмене |
|
Быстро всасываются в кишечнике и быстро повышают глюкозу в крови. Употребление таких углеводов требует определенных правил. Лучше употреблять после еды и вместе с продуктами, которые замедляют их всасывание (клетчатка, жиры). Здесь надо учитывать проблемы с весом. Можно употреблять при физических нагрузках, т.к. являются чистыми источниками энергии. В жидком виде можно употреблять только при гипогликемии (напитки на глюкозе). При избытке в пище вызывают ожирение и кариес |
Длительно расщепляются в кишечнике и медленно всасываются. Медленно повышают глюкозу в крови |
Нормализуют работу кишечника. Создают чувство сытости. Уменьшают гнилостные процессы в кишечнике. Снижают риск рака кишечника |
Выводят из кишечника балластные вещества, токсины, радионуклиды. Замедляют всасывание глюкозы. Способствуют выведению холестерина. Снижают риск заболеваний сердца |
|
|
Ограничивают при СД (можно не более 10% суточной калорийности). Применяют при гипогликемии |
Рекомендуют при СД во время каждого приема пищи |
Рекомендуют 30-40 г пищевых волокон ежедневно. Растворимые волокна — 10-25г/день |
Употребление таких углеводов требует определенных правил.
Лучше употреблять после еды и вместе с продуктами, которые замедляют их всасывание (клетчатка, жиры). Здесь надо учитывать проблемы с весом.
Можно употреблять при физических нагрузках, т.к. являются чистыми источниками энергии.
В жидком виде можно употреблять только при гипогликемии (напитки на глюкозе).
При избытке в пище вызывают ожирение и кариес
Длительно расщепляются в кишечнике и медленно всасываются.
Медленно повышают глюкозу в крови
Нормализуют работу кишечника.
Создают чувство сытости.
Уменьшают гнилостные процессы в кишечнике.
Снижают риск рака кишечника
Выводят из кишечника балластные вещества, токсины, радионуклиды.
Замедляют всасывание глюкозы.
Способствуют выведению холестерина.
Снижают риск заболеваний сердца
Ограничивают при СД (можно не более 10% суточной калорийности). Применяют при гипогликемии
Рекомендуют при СД во время каждого приема пищи
Рекомендуют 30-40 г пищевых волокон ежедневно. Растворимые волокна — 10-25г/день
Углеводы можно считать в граммах или хлебных единицах (ХЕ). Система хлебных единиц (ХЕ) была разработана для упрощения составления пищевого рациона при сахарном диабете.
1 ХЕ соответствует 10-12 граммам углеводов в любом продукте.
Способы подсчета углеводов

Визуальный способ: по специальным картинкам, которые отражают размеры порций разных продуктов, содержащих 1 ХЕ:
Система таблиц, где дается содержание углеводов (ХЕ) в определенном количестве продуктов
Содержание «хлебных единиц» в продуктах питания
|
ПРОДУКТЫ |
Мера |
Вес или объем |
|
МОЛОЧНЫЕ ПРОДУКТЫ: |
||
|
Молоко (цельное, топленое), кефир, простокваша, сливки |
1 стакан |
250 мл |
|
Сырники |
1 средний |
85 г |
|
Мороженое (в зависимости от сорта) |
65 г |
|
|
Йогурт 3,6% жирности (см. этикетку с содержанием углеводов) |
1 стакан |
250 мл |
|
ХЛЕБОБУЛОЧНЫЕ ИЗДЕЛИЯ: |
||
|
Хлеб белый, булки любые (кроме сдобных |
1 кусок |
20 г |
|
Хлеб серый, ржаной |
1 кусок |
25 г |
|
Хлеб из муки грубого помола, с отрубями |
1 кусок |
30 г |
Подсчёт по данным, указанным на этикетках продуктов: количество белков, жиров и углеводов в 100 г продукта.

Каждый человек может выбрать систему подсчета, которая ему нравится. Но чаще всего бывает удобно использовать их комбинации.
Правила расчета дозы инсулина на углеводы
Хлебный фактор
Как же правильно рассчитать дозу инсулина в зависимости от количества принятых с пищей углеводов?
Количество единиц инсулина на 1 ХЕ (10-12 г углеводов) определяет ХЛЕБНЫЙ ФАКТОР (рассчитывается индивидуально).
В среднем 1 ХЕ повышает уровень глюкозы в крови на 2 ммоль/л.
Обычно на 1 ХЕ требуется 2 ЕД «короткого» инсулина (индивидуальные колебания от 0,5-1 ЕД в «медовом месяце» и до 4 ЕД при плохой чувствительности к инсулину — инсулинорезистентности). Можно использовать общие рекомендации:
На завтрак: 2 ЕД на 1 ХЕ
На обед: 1-1,5 ЕД на 1ХЕ
На ужин: 1—1,5 ЕД на 1 ХЕ
Методы расчета индивидуального хлебного фактора
1 способ:
Количество ХЕ (или граммов углеводов) в данный прием пищи (учитывают ХЕ на основной прием пищи и «перекус», если такой есть) разделить на количество единиц «короткого» инсулина перед едой, необходимого для поддержания глюкозы в крови через 2-3 часа в пределах ± 2 ммоль/л от допустимого уровня.
Хлебный фактор рассчитывается на каждый основной прием пищи. Для аналогов инсулина ультракороткого действия берут только ХЕ основного приема пищи, поскольку «перекусы» не нужны.
2 способ:
Общее количество ХЕ (или граммов углеводов), потребляемых за день, разделить на количество единиц инсулина короткого действия в день. Инсулин среднего и длительного действия в расчет не берут.
3 способ:
«Правило 450»: 450 разделить на всю суточную дозу инсулина (количество ЕД «короткого» + количество ЕД «длительного» инсулина) = количество граммов углеводов, для которых требуется 1 ЕД инсулина короткого действия.
«Правило 500»: 500 разделить на всю суточную дозу инсулина (количество ЕД «ультракороткого» аналога инсулина + количество ЕД «длительного» инсулина) = количество граммов углеводов, для которых требуется 1 ЕД аналога ультракороткого действия.
Данные расчеты проводятся при компенсации и субкомпенсации диабета (НbА1С до 8 %) и хорошо подобранной дозе базального инсулина. При нестабильных сахарах и декомпенсации рассчитанные коэффициенты не будут верны.
На начальных этапах диабета надо часто пересчитать индивидуальный хлебный фактор, поскольку доза инсулина часто меняется.
Сколько надо употреблять углеводов?
Если до развития диабета у Вас был нормальный вес, то расчет углеводов и режим питания должен основываться на Ваших привычках в еде.
В идеале эндокринолог (или диетолог) должен проанализировать Ваш обычный рацион питания до болезни и, исходя из него, рассчитать количество углеводов, делая соответствующие коррекции по типу углеводов и режиму инсулинотерапии.
При избытке веса (что не часто встречается на начальных этапах СД1 типа) даются рекомендации по снижению количества потребляемых углеводов и жиров
Гликемический индекс
Способность углеводов вызывать повышение уровня сахара в крови (гипергликемию) определяется гликемическим индексом. Этот термин впервые был введен в обращение в 1976 г.
Что такое гликемический индекс? По сути, это показатель, который определяет, на сколько возрастает уровень сахара в крови после потребления определённого продукта, и отражает скорость, с которой углеводистая пища всасывается в кровь. Чем выше гликемический индекс продукта, тем быстрее и значительнее после поступления пищи возрастёт уровень сахара в крови. А это в свою очередь послужит сигналом организму для выработки большей порции инсулина. Так как у больных 1 типом диабета инсулина либо нет, либо очень мало, то для них жизненно важно потреблять углеводы, обладающие низким гликемическим индексом и относительно медленно повышающие уровень сахара в крови. Это не касается случаев возникновения гипогликемии, когда, наоборот, необходимо быстро «поднять» сахар в крови, то есть употребить продукт с высоким гликемическим индексом.
Гликемический индекс зависит прежде всего от количества моно- и дисахаридов в пище. Кроме того, на гликемический индекс влияют другие компоненты пищи и ее консистенция. Например, клетчатка, белки и жиры замедляют всасывание глюкозы в кишечнике и тем самым снижают гликемический индекс.
Гликемический индекс пищевого продукта выражается
http://endogrodno.by/media/file/binary/2020/5/24/180196436285/1__png-9.png?srv=cms» />
Доктор Давид Людвиг из Бостонского детского госпиталя провел исследование связи между уровнем гликемического индекса принимаемой пищи и последующим потреблением калорий. Результат убедителен: после еды с высоким гликемическим индексом полные люди потребляли на 81 процент калорий больше, чем поте еды с низким гликемическим индексом. «Быстрое усвоение глюкозы приводит к подъему уровня норадреналина, который побуждает к последующему желанию подкрепиться», — указывает д-р Д.Людвиг.
ПРОДУКТЫ С НИЗКИМ ГЛИКЕМИЧЕСКИМ ИНДЕКСОМ «УСМИРЯЮТ» АППЕТИТ.
Более того, если сочетать в одном приеме пищи несколько продуктов с низким гликемическим индексом (например, яблоко с йогуртом либо творогом), то есть захочется не скоро. За последующей же трапезой Вы не переедите — организм все еще будет находиться под воздействием эффекта предыдущего приема продуктов с низким гликемическим индексом. Вот почему диетологи советуют начинать день не со сладкой сдобы со сладким же кофе, а со сложных углеводов (каш, хлеба из цельного зерна) и молочных и прочих белковых продуктов — у них низкий гликемический индекс.
Необходимо отметить, что химическая обработка продуктов может привести к увеличению гликемического индекса. Так, для примера, индекс кукурузных хлопьев равен 85, а кукурузы, из которой они сделаны, — 70. Картофельное пюре быстрого приготовления имеет индекс 90, а вареный картофель — 70.
Мы знаем также, что качество и количество неперевариваемой клетчатки в углеводе зависит от величины гликемического индекса. Так, мягкие белые булочки имеют индекс 95, белые батоны — 70, хлеб из муки грубого помола — 50, хлеб из цельной муки — 35, очищенный рис — 70, неочищенный — 50.
«Плохие» (быстрые) углеводы
Сюда относятся все углеводы, которые вызывают резкое повышение глюкозы в крови, что ведет к гипергликемии. В основном эти углеводы имеют индекс более 50.
Это в первую очередь белый сахар в чистом виде или в сочетании с другими продуктами, например пирожные, конфеты. Сюда относятся также все промышленно обработанные продукты (особенно хлеб из белой муки), белый рис, напитки (особенно спиртные), картофель и кукуруза.
«Хорошие» (медленные) углеводы
В отличие от «плохих» углеводов «хорошие» только частично усваиваются организмом и не вызывают значительного повышения сахара в крови.
Это прежде всего грубомолотые зерновые и некоторые крахмалосодержащие продукты — бобы и чечевица, а также большинство фруктов и овощей (салат, турнепс, зеленая фасоль, лук-порей и т.д.), которые, кроме того, содержат много клетчатки и мало глюкозы.
Факторы, влияющие на скорость всасывания углеводов
Ускоряют всасывание углеводов (повышают гликемический индекс продуктов) следующие факторы:
- 1. Термическая обработка пищи (отваривание) пищи способствует расщеплению
сложных углеводов.
- 2. Переработка продуктов (измельчение в пюре, шлифование круп) способствуют ускорению всасывания. Соки всасываются быстрее, чем цельные фрукты.
- 3. Употребление жидкости во время еды увеличивает скорость освобождения желудка, и углеводы быстрее поступают в кишечник, где всасываются в кровоток.
4.Употребление глюкозы в чистом виде повышает уровень сахара в крови, но не так сильно, как считалось раньше.
- 5. Поваренная соль ускоряет попадание глюкозы в кровоток.
Замедляют всасывание углеводов (понижают гликемический индекс продуктов) следующие факторы:
1.Пищевые волокна (клетчатка) тормозят скорость освобождения желудка и связывают глюкозу в кишечнике.
- 2. наличие в структуре крахмала в разных продуктах влияет на скорость нарас- тания концентрации глюкозы в крови: картофель быстро поднимает глюкозу в крови, а рис и макароны — медленно.
- 3. Жиры уменьшают скорость освобождения желудка.
4 Крупные куски пищи требуют более длительного времени для переваривания по сравнению с мелкими и замедляют скорость освобождения желудка.
Для всякого диабетического лечения правильное питание имеет решающее значение.
Важнейший компонент организации лечебного питания — знание углеводов и их правильного распределения. Эта квинтэссенция диеты легла в основу программы обучения Австрийского общества диабетиков и должна помочь Вам правильно определять содержание углеводов в употребляемой пище.
Основы диеты при сахарном диабете
Потребление пищи должно соответствовать энергетическим потребностям организма, т.е. должно быть сбалансировано по калориям. Пациенты с избыточным весом должны обязательно стремиться к своему идеальному весу и придерживаться ограничений в пище. Поступление углеводов в организм должно быть строго рассчитано с помощью таблицы по циклу обмена углеводов в организме. В ней показано содержание углеводов в различных продуктах. Необходимо исключить сахар в виде глюкозы, фруктозы, сахарозы. Сахар в естественном виде должен присутствовать только в овощах и молоке. Около 50% энергии должно поступать в виде комплексных углеводов. Они содержатся в картофеле, цельных злаковых, фруктах, салатах, крахмалосодержащих продуктах, таких, как хлеб, рис, тесто. Белков должно поступать из расчета 0,8 г на кг веса. Менее 30% энергии должно поступать за счет жиров. Состав пищи с учетом «балластных» веществ должен быть несколько увеличен. Необходимо ограничить поступление поваренной соли. Из рациона должен быть исключен алкоголь. Поступление холестерина не должно превышать 300 мг в сутки. Чтобы снизить ощущение голода и «сахарного голода», нужно принимать пищу в течение суток дробно (в 5 — 6 приемов).
Руководство к здоровому питанию
Наше питание состоит большей частью из жиров, белков, углеводов, солей и незначительного количества «балластных» веществ.
Почему надо употреблять в пищу меньше жиров? Слишком большое содержание жиров в пище может способствовать возникновению заболеваний сердца и ожирению.
Каким образом можно ограничить потребление жиров? Намазывайте меньше масла или маргарина на хлеб, используйте обезжиренный творог. Избегайте использования жира при приготовлении пищи, отдавайте предпочтение таким методам, как варка, гриль, приготовление пищи на пару.
Животному жиру предпочитайте растительные масла. Употребляйте в пищу больше рыбы и птицы, так как в них содержится меньше жиров. Удаляйте видимый жир из мяса и птицы перед приготовлением. В мясе, колбасе, молоке, молочных продуктах в скрытом состоянии находится жир, поэтому надо употреблять “обезжиренные” варианты этих продуктов. Такие продукты, как пирожные, кексы, шоколад, торты с кремом, выпечка, должны быть исключены из рациона, даже если они предлагаются под маркой диетических продуктов. Исключить орехи.
Почему надо есть меньше соли? Избыточное потребление соли соли может спровоцировать гипертоническую болезнь. Высокое артериальное давление (АД) в свою очередь, может обусловить заболевания сердца и инсульты. Поэтому не досаливайте уже приготовленную пищу. Не употребляй в пищу соленые продукты (чипсы, соленые орехи и т.д.). Попробуйте придать пище пикантный вкус за счёт различных приправ. Ешьте меньше консервированных продуктов. Они содержат соль и глутамат натрия.
Для чего нужно употреблять больше пищи, содержащей растительные волокна? Потребление пищи, богатой растительными волокнами, помогает решить многие проблемы со здоровьем (нормализует стул, препятствует развитию геморроя, дивертикулов кишечника, рака толстой кишки), снижает содержание липидов крови. «Балластные» вещества содержатся в зерновых, овощах и фруктах, также в картофеле, кожуре фруктов. Они дают чувство сытости, замедляют проникновение питательных веществ из кишечника в кровь.
Каким образом получать с пищей больше «балластных» веществ? Ешьте побольше овощей и фруктов, в том числе в натуральном виде. Потребляйте овсяные хлопья, клейковину пшеницы, не очень соленые маслины.
Обучение – постоянный процесс
Диабет каждый день ставит новые задачи, которые приходится решать немедленно, не дожидаясь приёма врача.
Вы должны внимательно изучить свой организм в новых условиях жизни с диабетом. Учитесь самостоятельно управлять своим состоянием.
Научитесь с самого начала делать всё правильно и чётко. Это как управление автомобилем – Вы будете автоматически переключать передачи, не задумываясь о своём процессе.
занятие 4. Коррекция дозы инсулина в зависимости от количества углеводных единиц
Коррекция дозы инсулина в зависимости от количества углеводных единиц, физической нагрузки, различных физиологических состояний, при острых заболеваниях и т.д. Особенности проведения самоконтроля гликемии в вышеуказанных случаях.
«Корригирующая» доза(КД)
При гликемии перед едой, превышающей целевую, к рассчитанной выше дозе добавляется «корригирующая» доза (КД) для понижения гликемии. Для этого необходимо выяснить индивидуальную чувствительность к инсулину (ЧИ), для чего используется формула:
ЧИ = 100 / общую суточную дозу инсулина (СДИ)
100 / 24 (12 ЕД. инсулина короткого действия + 12 ЕД. инсулина продленного действия) = 4,1 (то есть 1 ЕД инсулина снижает сахар в крови более чем на 4 ммоль/л) — в состоянии компенсации.
Таким образом, если у больного гликемия 14 ммоль/л (уровень целевой гликемии 8 ммоль/л), с учетом ЧИ величина коррекционной дозы (КД) составит (14 –  / 4,1= 1,5. Следовательно, на съеденные 4 ХЕ к расчетным 3 Ед. добавляется еще 1,5 ЕД. Всего, выходит,4,5 ЕД инсулина короткого действия.
/ 4,1= 1,5. Следовательно, на съеденные 4 ХЕ к расчетным 3 Ед. добавляется еще 1,5 ЕД. Всего, выходит,4,5 ЕД инсулина короткого действия.
Таким образом, система ХЕ как метод подсчета потребляемых углеводов используется у пациентов с СД 1-го типа не с целью ограничения потребления углеводов, а в связи с необходимостью соотносить его с дозами инсулина.
Примеры коррекции доз короткого инсулина (по гликемии перед едой)
Перед приемом пищи уровень сахара в норме. В этом случае вторая составляющая КД (на высокий сахар) будет равна нулю, а величина (УК)первой будет зависеть от количества ХЕ, которые вы употребите в данный прием пищи.
Перед приемом пищи сахар крови повышен (11,4 ммоль/л). В этом случае мы делаем дозу, состоящую из двух компонентов: на снижение высокого сахара и на усвоение углеводов.
Поводом для уменьшения плановой дозы инсулина служит снижение уровня глюкозы до 3,3-3,9 ммоль/л или возникновение гипогликемии.
Рекомендации по коррекции доз инсулина
Устойчивые изменения уровня глюкозы крови в определенное время суток, выявленные по записям в дневнике, могут служить основанием для коррекции доз инсулина и схемы инсулинотерапии. Чтобы убедиться, хватает ли инсулина на еду (болюса), необходимо проверить сахар крови перед едой и через 2–2,5 часа после — колебание гликемии не должны превышать 1,5–2 ммоль/л.
Устойчивые изменения уровня глюкозы крови в определенное время суток
Если уровень глюкозы крови после завтрака обнаруживает тенденцию к повышению, можно несколько увеличить дозу инсулина короткого действия, вводимую перед завтраком.
Наоборот, если уровень глюкозы в интервале между завтраком и обедом снизился и, особенно, если в это время появляются признаки гипогликемии, следует снизить утреннюю дозу инсулина короткого действия.
Подбор вечерней дозы NРH-инсулина
Если возникают ночные гипогликемии, когда в промежутке между 0 и 3 часами ночи уровень базального инсулина выше, чем обычная потребность в нем, то уменьшение дозы пролонгированного инсулина, вводимого перед сном, снижает вероятность возникновения ночной гипогликемии, однако часто приводит к утренней гипергликемии.
Это, в свою очередь, связано с тем, что в ранние утренние часы физиологическая потребность в инсулине резко возрастает («феномен утренней зари»). Нивелировать повышение гликемии в утренние часы можно за счет дополнительного введения короткого или ультракороткого инсулина в 4–5 часов утра.
ГИПЕРГЛИКЕМИЯ НАТОЩАК
Что делать, если у тебя высокий уровень сахара в крови утром натощак, и почему так происходит?
Прежде всего надо найти причину :
1.Недостаточная доза продленного инсулина получена вечером накануне (смотрите по сахару крови среди ночи — гликемия не должна превышать целевую 6–9 ммоль/л).
2.Ночная гипогликемия (проверить сахар в крови в 2 часа ночи).
3.Раннее время введения продленного инсулина вечером накануне.(если ты исключил ночную гипогликемию, попробуй вводить продленный инсулин на 1,5–2 часа позже -прямо перед сном).
Доза инсулина продленного действия относительно постоянна. Она подбирается так, чтобы инсулин между приемами пищи удерживал гликемию от повышения и не снижал ее. Эта доза периодически пересматривается на основании данных дневника самоконтроля
Примеры коррекции доз инсулина (сопутствующее заболевание)
Если у больного гипертермия, то дозировка инсулина перед едой должна складываться из двух составляющих: на высокую температуру (10% от суточной дозы короткого инсулина) и на ХЕ, которые вы съедите.
Если перед приемом пищи сахар крови очень высокий и даже есть ацетон, то дозировка инсулина должна складываться из: дозы на погашение сахара (20% от суточной дозы инсулина короткого действия) и на ХЕ, которые вы съедите (вторая составляющая может быть равна нулю).
Основные принципы инсулинотерапии:
Инсулины короткого действия (простой инсулин) вводятся за 20–30 мин до еды.
Ультракороткие аналоги (НовоРапид и Апидра) вводятся непосредственно перед приемом пищи, обладают сходными временными профилями действия вне зависимости от дозы.
Беспиковые аналоги инсулина продленного действия: Лантус вводится 1 раз в сутки, может назначаться 2 раза в день для обеспечения оптимального уровня базальной инсулинемии.
Левемир в большинстве случаев вводится 2 раза в сутки. Наиболее важной характеристикой инсулина Лантус и инсулина Левемир является снижение частоты гипогликемий.
Осложнения инсулинотерапии Гипогликемия
Особенно велик риск тяжелой гипогликемии (судорог или комы) у детей младшего возраста, поскольку они неспособны распознать предвестники гипогликемии.
Самая частая причина гипогликемии — передозировка инсулина.
Больные, живущие в тяжелых семейных условиях, и больные в тяжелой депрессии (особенно подростки) могут намеренно вводить чрезмерные дозы инсулина.
Постинъекционные липодистрофии
Часто в местах инъекций инсулина развивается липогипертрофия, обусловленная усилением образования жировой ткани. Липогипертрофия нарушает всасывание инсулина.
Профилактика липодистрофии: частая смена мест инъекций, массаж, физиотерапия
Аллергия к инсулину
Через несколько минут или часов после инъекции инсулина могут наблюдаться местные аллергические реакции (краснота, зуд, отек, уплотнение, ощущение жара).
В редких случаях возможны общие аллергические реакции: крапивница или отек.
Синдром передозировки инсулина
Характерно:
Переедание и избыток веса;
Значительные колебания уровня глюкозы в крови;
Нестабильное течение сахарного диабета;
Гипергликемия, особенно по ночам и в утренние часы, может быть вызвана не дефицитом, а передозировкой инсулина;
В таких случаях гипергликемию можно предупредить, снижая дозы инсулина.
занятие 5. Неотложные состояния
Неотложные состояния: гипогликемическое состояние, кетоз и кетоацидоз. Влияние гипогликемических состояний на течение сопутствующей патологии.

ОПРЕДЕЛЕНИЕ ГИПОГЛИКЕМИИ
Гипогликемией считается уменьшение содержания глюкозы в плазме крови ниже 3,9 ммоль/л. Возникновение ощущений, похожих на гипогликемию, при нормальном и даже повышенном уровне глюкозы в крови скорее всего связано с тем, что больной диабетом привык жить при очень высоком уровне глюкозы в крови и переход к более низкому уровню сопровождается подобными ощущениями. Однако настоящей гипогликемией это не является.
Может быть и обратная ситуация: человек не чувствует признаков гипогликемии при действительно низком уровне глюкозы в крови, но расценивать такую ситуацию он должен как истинную гипогликемию. Гипогликемия может развиться только у человека, больного сахарным диабетом, который получает инсулин или сахароснижающие таблетки, т.е. механизм развития гипогликемии заключается в избыточном количестве инсулина в организме в данный момент.
Что же предотвращает развитие гипогликемии у здорового человека? Прежде всего это снижение выработки инсулина поджелудочной железой, а также увеличение выброса глюкозы печенью. Поскольку первый механизм у больного диабетом, получающего инсулин, не работает (инсулин всасывается из-под кожи), то в определенной ситуации глюкозы, выброшенной печенью, не хватает и наступает гипогликемия.
ПРИЧИНЫ ГИПОГЛИКЕМИИ
«Передозировка» инсулина (техническая ошибка с набором дозы, несоответствие концентрации, введение инсулина дважды, введение инсулина короткого действия вместо продленного инсулина, инъекция в другую область тела, из которой инсулин всасывается лучше и т.д.).
Меньшее количество углеводов (хлебных единиц) в пище (пропуск еды или ошибка в подсчете ХЕ, большой интервал между инъекцией и едой).
Большая по сравнению с обычной физическая активность.
Прием алкоголя.
Если, проанализировав гипогликемию, вы не можете найти ее причину, тем более если она повторяется при той же дозе инсулина, — это говорит об уменьшении потребности организма в инсулине. В таком случае необходимо вводить инсулина меньше.
ПРИЗНАКИ ГИПОГЛИКЕМИИ
Гипогликемия, как правило, развивается довольно быстро — у человека появляется целый ряд типичных признаков:
— резкая слабость;
— потливость;
— головокружение;
— дрожь в руках или ощущение внутренней дрожи;
— бледность;
— двоение и потемнение в глазах;
— беспокойство;
-перемена настроения;
-страх;
-путаница в мыслях;
-сердцебиение;
— внезапное чувство голода и др.
Наличие таких признаков может говорить о развитии легкой гипогликемии. В ряде случаев, если гипогликемию экстренно не купировать, она может привести к тяжелому состоянию, когда больной диабетом как бы впадает в оцепенение и не может себе помочь. Дальнейшее развитие гипогликемии чревато гипогликемической комой — состоянием с потерей сознания, которое представляет угрозу для жизни. Это называется тяжелой гипогликемией.
Помните, что не все ощущения возникают одновременно. Не все ощущения, похожие на гипогликемию, являются действительно гипогликемией. В самом деле, кто периодически не испытывает слабости, головокружения, внезапного чувства голода. В связи с этим каждый больной диабетом должен научиться распознавать свои наиболее ранние признаки гипогликемии, а в сомнительных случаях измерять глюкозу в крови. Легкие гипогликемии, которые своевременно лечат, не имеют никаких отрицательных последствий. К сожалению, при хорошей компенсации диабета они неизбежны — это своеобразная «расплата» за нормальный уровень глюкозы в крови. Поэтому 2—3 эпизода легкой гипогликемии в течение недели считается обычным явлением.
ЛЕЧЕНИЕ ГИПОГЛИКЕМИИ
Конечно, во многих случаях легкие гипогликемии могут пройти самостоятельно, без лечения, потому что в организме человека, как уже говорилось, на случай резкого снижения уровня глюкозы имеется защитный механизм: мобилизуются запасы глюкозы из печени. Однако надеяться на это не следует. Во-первых, каждая легкая гипогликемия потенциально опасна развитием тяжелой. Во-вторых, если гипогликемию не лечить вовремя и правильно, в результате слишком активной работы печени может произойти значительное повышение глюкозы в крови после гипогликемии. Поэтому как только почувствуете первые признаки гипогликемии, немедленно начинайте лечение.
Лечение заключается в приеме углеводов, но не любых. Обычные медленноусвояемые углеводы (хлеб, каша, фрукты) начнут повышать глюкозу только через 20—30 минут. Чтобы быстро повысить уровень глюкозы в крови, необходимо принять легкоусвояемые углеводы — то, чего человек с диабетом обычно избегает: сахар, мед, сладкие напитки. В результате уже через несколько минут уровень глюкозы в крови начнет приходить в норму, а признаки гипогликемии постепенно исчезнут. Важно знать количество углеводов, которое надежно выведет из состояния гипогликемии. При возникновении даже легких признаков гипогликемии необходимо сразу же принять легкоусвояемые углеводы в количестве 2 ХЕ, например, 4—5 кусков сахара (20 г) или стакан (200 мл) фруктового сока или другого напитка на сахаре (например, газированного).
Больной сахарным диабетом, получающий лечение инсулином, должен всегда носить легкоусвояемые углеводы с собой!
Наиболее удобными для устранения гипогликемии являются специальные таблетки глюкозы, сахар в кусочках, маленькая упаковка фруктового сока тубы с углеводным сиропом.
ТЯЖЕЛАЯ ГИПОГЛИКЕМИЯ
При тяжелой гипогликемии (невозможность самостоятельных адекватных действий или полная потеря сознания — гипогликемическая кома) сам себе больной диабетом помочь, разумеется, не может. Поскольку требуется помощь окружающих, желательно проинформировать своих близких о возможности такого состояния. Признаки гипогликемии, которые могут быть заметны окружающим, — это бледность и внезапное изменение поведения: раздражительность, заторможенность, агрессивность и т.п.
Помощь при тяжелой гипогликемии заключается в следующем. Если сознание сохранено, нужно напоить или накормить больного диабетом сладким. В случае потери сознания этого делать нельзя ни в коем случае, так как он не может глотать и высока вероятность попадания жидкости или пищи в дыхательные пути. Следует положить человека в устойчивое положение на бок, освободить дыхательные пути (например, вынуть зубные протезы, удалить остатки пищи изо рта) и после этого вызвать скорую помощь. Врача необходимо проинформировать о том, что у человека диабет. Гипогликемическую кому лечат внутривенным введением глюкозы.
Существует также препарат для домашнего лечения тяжелой гипогликемии — глюкагон. Глюкагон — это гормон поджелудочной железы, который, воздействуя на печень, способствует повышению глюкозы в крови. Препарат глюкагона (например, набор ГлюкагенГипоКит) вводится внутримышечно или подкожно и поэтому может использоваться не только медицинскими работниками, но и обученными родственниками больного диабетом.
Если после введения глюкагона человек приходит в сознание, необходимо накормить его углеводистой пищей, чтобы уровень глюкозы в крови вновь не снизился. Если в течение 10 минут после введения глюкагона больной не приходит в сознание, необходимо вызвать скорую помощь.
Тяжелых гипогликемий необходимо избегать, так как они вредны для головного мозга. Если это все-таки произошло, в обязательном порядке проанализируйте причину тяжелой гипогликемии, чтобы не допустить повторения подобной ситуации. Желательно, чтобы у вас при себе всегда была карточка (удостоверение) больного диабетом с информацией о том, с кем необходимо связаться и что делать в случае потери сознания. Если вы выезжаете за границу, сделайте такую карточку на языке той страны, куда направляетесь.
Основная причина гипогликемии – избыток в организме инсулина. Во многих случаях развитие гипогликемических эпизодов можно предотвратить! При возникновении этого состояния очень важно своевременно принять быстро всасывающиеся углеводы (сахар, сок); больному диабетом следует всегда иметь их при себе в достаточном количестве
ДИАБЕТИЧЕСКИЙ КЕТОАЦИДОЗ (ДКА, ДИАБЕТИЧЕСКАЯ КЕТОАЦИДОТИЧЕСКАЯ КОМА)
ДКА — требующая экстренной госпитализации острая декомпенсация СД, с гипергликемией (уровень глюкозы плазмы > 13 ммоль/л* у взрослых и > 11 ммоль/л у детей), гиперкетонемией (> 5 ммоль/л), кетонурией (> ++), метаболическим ацидозом (рН < 7,3, уровень бикарбоната < 15 ммоль/л) и различной степенью нарушения сознания или без нее.
Провоцирующие факторы:
-интеркуррентные заболевания, операции и травмы;
-пропуск или отмена инсулина больными, ошибки в технике инъекций, неисправность средств для введения инсулина;
-недостаточный самоконтроль гликемии, невыполнение больными правил самостоятельного повышения дозы инсулина;
-манифестация СД, особенно 1 типа;
-врачебные ошибки: несвоевременное назначение или неадекватная коррекция дозы инсулина;
— хроническая терапия стероидами, атипичными нейролептиками, некоторыми таргетными противоопухолевыми препаратами и др.;
-беременность.
Клиническая картина
Полиурия, жажда, признаки дегидратации и гиповолемии (снижение АД, возможна олиго- и анурия), слабость, отсутствие аппетита, тошнота, рвота, запах ацетона в выдыхаемом воздухе, головная боль, одышка, в терминальном состоянии дыхание Куссмауля, нарушения сознания — от сонливости, заторможенности до комы.
Часто — абдоминальный синдром (ложный «острый живот», диабетический псевдоперитонит) — боли в животе, рвота, напряжение и болезненность брюшной стенки, парез перистальтики или диарея.
ЛЕЧЕНИЕ
Основные компоненты:
устранение инсулиновой недостаточности (УУР А, УДД 1).
борьба с дегидратацией и гиповолемией (УУР А, УДД 1).
восстановление электролитного баланса и КЩС (УУР В, УДД 1).
выявление и лечение сопутствующих заболеваний и состояний (спровоцировавших ДКА или развившихся как его осложнение).
На догоспитальном этапе или в приемном отделении:
Экспресс-анализ гликемии и анализ любой порции мочи на кетоновые тела;
0,9 % раствор №С! в/в капельно со скоростью 1 л/ч.
Лечение ДКА легкой степени проводится в эндокринологическом или терапевтическом отделении):
Лабораторный мониторинг:
Экспресс-анализ гликемии — ежечасно до снижения уровня глюкозы плазмы (ГП) до 13 ммоль/л, затем, при условии стабильности, 1 раз в 3 часа.
Анализ мочи или плазмы на кетоновые тела — 2 раза в сутки в первые 2 суток, затем 1 раз в сутки.
Общий анализ крови и мочи: исходно, затем 1 раз в 2 суток.
№+, К+ плазмы: минимум 2 раза в сутки, при необходимости каждые 2 часа до разрешения ДКА.
Расчет эффективной осмолярности.
Биохимический анализ крови: мочевина, креатинин, хлориды, бикарбонат, желательно лактат — исходно, затем 1 раз в 3 суток, при необходимости — чаще.
Газоанализ и рН (можно венозной крови): 1-2 раза в сутки до нормализации КЩС.
Инструментальные исследования и мероприятия:
катетеризация центральной вены.
почасовой контроль диуреза; контроль центрального венозного давления (ЦВД) (или другой метод оценки волемии), АД, пульса и 1:° тела каждые 2 часа; ЭКГ не реже 1 раза в сутки или ЭКГ-мониторинг; пульсоксиметрия.
поиск возможного очага инфекции по общим стандартам.
Терапевтические мероприятия
Инсулинотерапия — режим малых доз (лучшее управление гликемией и меньший риск гипогликемии и гипо- калиемии, чем в режиме больших доз) (УУР А, УДД 1):
Внутривенная (в/в) инсулинотерапия:
Начальная доза ИКД (ИУКД): 0,1 — 0,15 ЕД/кг реальной массы тела в/в болюсно. Необходимую дозу набирают в инсулиновый шприц, добирают 0,9 % раствором №С! до 1 мл и вводят очень медленно (2-3 мин). Если болюсная доза инсулина не вводится, то начальная скорость непрерывной инфузии должна составлять 0,1 — 0,15 ЕД/кг/ч.
В последующие часы: ИКД (ИУКД) по 0,1 ЕД/кг/ч в одном из вариантов:
Вариант 1 (через инфузомат): непрерывная инфузия 0,1 ЕД/кг/ч. Приготовление инфузионной смеси: 50 ЕД ИКД (ИУКД) + 2 мл 20 % раствора альбумина или 1 мл крови пациента (для предотвращения сорбции инсулина в системе, которая составляет 10-50 % дозы); объем доводят до 50 мл 0,9 % раствором №С!.
Вариант 2 (в отсутствие инфузомата): раствор с концентрацией ИКД (ИУКД) 1 ЕД/мл или 1 ЕД/10 мл 0,9 % раствора №С! в/в капельно (+ 4 мл 20 % раствора альбумина/100 мл раствора для предотвращения сорбции инсулина). Недостатки: коррекция доз ИКД (ИУКД) по числу капель или мл смеси требует постоянного присутствия персонала и тщательного подсчета; трудно титровать малые дозы.
Вариант 3 (более удобен в отсутствие инфузомата): ИКД (ИУКД) в/в болюсно (медленно) 1 раз/час шприцем в инъекционный порт инфузионной системы. Длительность фармакодинамического эффекта ИКД (ИУКД) при этом — до 60 мин. Преимущества: нет сорбции инсулина (добавлять альбумин или кровь в раствор не нужно), точный учет и коррекция введенной дозы, меньшая занятость персонала, чем в варианте 2.
Внутримышечная (в/м) инсулинотерапия проводится при невозможости в/в доступа: нагрузочная доза ИКД (ИУКД) — 0,2 ЕД/кг, затем в/м по 5-10 ЕД/ч. Недостатки: при нарушении микроциркуляции (коллапс, кома) ИКД (ИУКД) хуже всасывается; малая длина иглы инсулинового шприца затрудняет в/м инъекцию; 24 в/м инъекции в сутки дискомфортны для больного. Если через 2 часа после начала в/м терапии гликемия не снижается, переходят на в/в введение.
При легкой форме ДКА в отсутствие нарушений гемодинамики и сознания и при возможности оставлении больного в обычном (не реанимационном) отделении в некоторых случаях допустимо п/к введение инсулина по принципу базально-болюсной терапии, с введением инсулина продленного действия 1 или 2 раза в сутки и ИКД (ИУКД) не реже 1 раза в 4 часа (УУР С, УДД 3)
Скорость снижения ГП — оптимально 3 ммоль/л/ч и не более 4 ммоль/л/ч (опасность обратного осмотического градиента между внутри- и внеклеточным пространством и отека мозга); в первые сутки следует не снижать уровень ГП менее 13-15 ммоль/л (УУР В, УДД 2).
Перевод на п/к инсулинотерапию: при улучшении состояния, стабильной гемодинамике, уровне ГП <12 ммоль/л и рН > 7,3 переходят на п/к введение ИКД (ИУКД) каждые 4 — 6 ч в сочетании с инсулином продленного действия. Если ДКА развился на фоне приема иНГЛТ-2, их дальнейшее применение противопоказано.
Регидратация
Растворы:
0,9 % раствор №С! (при уровне скорректированного №+ плазмы* < 145 ммоль/л); при более высоком №+ — см. раздел 8.2 (УДД 1 УУР А).
При уровне ГП < 13 ммоль/л: 5-10 % раствор глюкозы (+ 3-4 ЕД ИКД (ИУКД) на каждые 20 г глюкозы).
Коллоидные плазмозаменители (при гиповолемии — систолическое АД ниже 80 мм рт. ст. или ЦВД ниже 4 см водн. ст.) (УУР А, УДД 1).
Преимущества других кристаллоидных растворов (Рингера, Рингера-Локка, Хартманна и др.) перед 0,9 % раствором №С!, при лечении ДКА не доказаны (УУР В, УДД 1).
* Скорректированный №+ = измеренный №+ + 1,6 (глюкоза ммоль/л — 5,5) / 5,5
Скорость регидратации: Суммарный дефицит воды в организме при ДКА: 5-10% массы тела, или 50-100 мл/кг реальной массы тела. Этот объем жидкости следует возместить за 24 — 48 ч. В 1-е сутки следует восполнить не менее половины дефицита жидкости. Начальная скорость регидратации с помощью 0.9% раствора №С!: в 1-й час — 1-1.5 л, или 15 — 20 мл/кг массы тела. Дальнейшая скорость регидратации корректируется в зависимости от клинических признаков дегидратации, АД, почасового диуреза и ЦВД: при ЦВД < 4 см водн. ст. вводится 1 л жидкости в час, при ЦВД 5-12 см водн. ст. — 0.5 л/ч, выше 12 см водн. ст. — 250- 300 мл/ч.
Возможно применение режима более медленной регидратации: 2 л в первые 4 часа, еще 2 л в следующие 8 часов, в дальнейшем — по 1 л за каждые 8 часов.
Если регидратацию при ДКА начинают с 0,45% раствора №С! (при гипернатриемии > 145 ммоль/л), то скорость инфузии меньше, около 4-14 мл/кг в час.
Восстановление электролитных нарушений
В/в инфузию калия начинают одновременно с введением инсулина со следующей скоростью (УУР В, УДД 2):
Инфузию калия, требующую высокой скорости введения, следует осуществлять в центральную вену.
Коррекция метаболического ацидоза
Этиологическое лечение метаболического ацидоза при ДКА — инсулин (УУР А, УДД 1).
Показания к введению бикарбоната натрия: рН крови < 6,9 или уровень стандартного бикарбоната < 5 ммоль/л. Вводится 4 г бикарбоната натрия (200 мл 2 % раствора в/в медленно за 1 ч), максимальная доза — не более 8 г бикарбоната (400 мл 2 % раствора за 2 ч) (УДД 2, УУР С).
Без определения рН/КЩС введение бикарбоната противопоказано!
Критерии разрешения ДКА: уровень ГП < 11 ммоль/л и как минимум два из трех показателей КЩС: бикарбонат > 18 ммоль/л, венозный рН > 7,3, анионная разница < 12 ммоль/л. Небольшая кетонурия может некоторое время сохраняться.
Питание
После полного восстановления сознания, способности глотать, в отсутствие тошноты и рвоты — дробное щадящее питание с достаточным количеством углеводов и умеренным количеством белка (каши, картофельное пюре, хлеб, бульон, омлет, фрикадельки из нежирного мяса, разведенные соки без добавления сахара), с дополнительным п/к введением ИКД (ИУКД) по 1-2 ЕД на 1 ХЕ. Через 1-2 суток от начала приема пищи, в отсутствие острой патологии ЖКТ, — переход на обычное питание.
Частая сопутствующая терапия
Антибиотики широкого спектра действия (высокая вероятность инфекций как причины ДКА).
Введение низкомолекулярного гепарина в профилактической дозе при отсутствии противопоказаний (высокая вероятность тромбозов на фоне дегидратации)
занятие 6. Особенности инсулинотерапии
Особенности инсулинотерапии, питание, физической нагрузки у пациентов с СД 2 типа пожилого возраста.
Единого определения понятия «пожилой возраст» не существует.
Применительно к медицинским рекомендациям в развитых странах наиболее часто определение «пожилой возраст» относится к лицам старше 65 лет.
Диагностика
Диагностические критерии СД в пожилом возрасте не отличаются от таковых для всей популяции в целом. •
* У части пожилых больных показатели HbA1c могут быть неточными из-за сопутствующих заболеваний, влияющих на продолжительность жизни эритроцитов.
Особенности СД 2 типа у лиц пожилого возраста
Клинические
Часто бессимптомное течение (отсутствие специфических жалоб на полиурию, жажду, сухость во рту)
Нередко наличие микро- и макроангиопатий уже на момент выявления СД
Множественная коморбидная патология
Лабораторные
Отсутствие гипергликемии натощак у ряда больных
Частое преобладание изолированной постпрандиальной гипергликемии
Повышение почечного порога для глюкозы с возрастом
Психосоциальные
Часто социальная изоляция и недостаточная материальная обеспеченность
Нарушение когнитивных функций (снижение памяти, обучаемости и др.)
Цели лечения пожилых больных СД 2 типа зависят от:
-ожидаемой продолжительности жизни больного;
— коморбидной патологии, прежде всего состояния сердечно-сосудистой системы;
— риска гипогликемических состояний;
-сохранности когнитивных функций (в том числе способности выполнять контрольные и лечебные мероприятия;
— категории функциональной активности
Функциональные категории пожилых больных СД
Пациенты пожилого и старческого возраста могут значительно отличаться друг от друга по уровню функциональной активности, характеризующей наличие и степень зависимости от посторонней помощи.
Категория пациентов: функционально независимые
Пациенты, которые не нуждаются в помощи при выполнении мероприятий повседневной активности, или нуждаются в ней в минимальном объеме (например, при необходимости добраться до мест, расположенных вне привычной дистанции).
Категория пациентов: функционально зависимые
Пожилые люди, регулярно нуждающиеся в посторонней помощи в ежедневной активности по причине ухудшения их функционального статуса. Для них характерна более низкая ожидаемая продолжительность жизни и более высокий риск госпитализаций.
Отдельного рассмотрения требуют две подгруппы пациентов — с синдромом старческой астении и с деменцией.
Подкатегория А:
Старческая астения — ассоциированный с возрастом синдром, основными клиническими проявлениями которого являются повышенная утомляемость, непреднамеренная потеря веса, снижение мобильности и мышечной силы. В основе развития старческой астении лежит саркопения — возраст-ассоциированная мышечная атрофия.
Подкатегория В:
Деменция. Пациенты с деменцией имеют тяжелые нарушения когнитивных функций — памяти, мышления, внимания, ориентации во времени и в пространстве и т.д., что приводит к постепенной потери способности к самообслуживанию и зачастую сопровождается развитием поведенческих и психических нарушений. При этом в физическом отношении пациенты с деменцией могут оставаться длительное время достаточно сохранными.
Категория пациентов: завершающий этап жизни
Ожидаемая продолжительность жизни менее 6 мес.
Индивидуальные целевые показатели углеводного обмена при СД в пожилом возрасте
Алгоритм индивидуализированного выбора целей терапии при СД в пожилом возрасте по HbA1c
|
Категории пациентов |
Пожилой возраст |
|||
|
Функционально зависимые |
||||
|
Клинические характеристики/ риски |
Функционально независимые |
Без старческой астении и/или деменции |
Старческая астения и/или деменция |
Завершающий этап жизни |
|
Нет атеросклеротических сердечнососудистых заболеваний2 и/или риска тяжелой гипогликемии3 |
< 7,5% |
< 8,0% |
< 8,5% |
Избегать гипогликемий и симптомов гипергликемии |
|
Есть атеросклеротические сердечнососудистые заболевания и/или риск тяжелой гипогликемии |
< 8,0% |
При низкой ожидаемой продолжительности жизни (< 5 лет) цели лечения могут быть менее строгими
Нормальный уровень в соответствии со стандартами РССТ: до 6%.
ИБС (инфаркт миокарда в анамнезе, шунтирование/стентирование коронарных артерий, стенокардия); нарушение мозгового кровообращения в анамнезе; заболевания артерий нижних конечностей (с симптоматикой).
Основными критериями риска тяжелой гипогликемии являются: тяжелая гипогликемия в анамнезе, бессимптомная гипогликемия, большая продолжительность СД, ХБП С3-5, деменция.
Примечание: Следует учесть, что даже в пожилом возрасте ожидаемая продолжительность жизни может быть достаточно высокой и в этих случаях не следует допускать завышения индивидуальных целей лечения.
ЛЕЧЕНИЕ

Особенности питания
Диетические ограничения, в том числе для снижения массы тела, следует использовать с осторожностью и лишь в том случае, если они приводят к клинически значимому улучшению углеводного или липидного обмена, уровня АД или других важных показателей состояния здоровья. Следует помнить о потенциально неблагоприятном влиянии гипокалорийного питания на костную ткань, поступление витаминов, развитие саркопении
Нет необходимости рекомендовать строго определенное количество углеводов пожилым больным с нормальной массой тела, не получающим инсулинотерапию. При использовании инсулина короткого (ультракороткого) действия возможна практически ориентированная оценка количества углеводов в пище.
Особенности физической активности
Регулярный физические нагрузки очень желательны, но они должны быть строго индивидуализированы в соответствии с общим физическим состоянием больного, наличием и тяжестью осложнений и сопутствующих заболеваний.
Рекомендуются прогулки по 30-60 мин ежедневно или через день.
Медикаментозная терапия
У лиц пожилого возраста предпочтение следует отдавать использованию сахароснижающих препаратов с низким риском гипогликемий.
В целом, алгоритм сахароснижающей терапии такой же, как при СД 2 типа.
Требования к сахароснижающим препаратам у пожилых больных СД 2 типа:
— минимальный риск гипогликемии
— отсутствие нефро-, гепато- и кардиотоксичности;
— отсутствие взаимодействия с другими препаратами;
— удобство применения.
Инсулинотерапия в целом не отличается от схем, предложенных для больных СД 2 типа.
— начинать инсулинотерапию следует с наиболее простых режимов: с базальных инсулинов (НПХ, гларгин, детемир)
— интенсифицированная инсулинотерапия возможна только при сохранении когнитивных функций пожилого пациента, после обучения основным правилам инсулинотерапии и самоконтроля уровня гликемии.
— у пациентов с СД 2 типа, ранее длительно получавших интенсифицированную инсулинотерапию, в случае появления когнитивных нарушений следует рассмотреть более простой режим.
